Method Article
Einseitige biportale Endoskopie zur Behandlung von lumbalen Bandscheibenvorfällen
In diesem Artikel
Zusammenfassung
Hier wird ein Schritt-für-Schritt-Operationsprotokoll der unilateralen biportalen Endoskopie (UBE) vorgestellt, einem minimalinvasiven Ansatz zur Behandlung von lumbalen Bandscheibenvorfällen. Durch die Verwendung von zwei Anschlüssen werden die chirurgische Genauigkeit und Flexibilität verbessert. Dieser Artikel bietet eine umfassende Beschreibung der UBE und beleuchtet die praktische Anwendung dieses Ansatzes in der klinischen Praxis.
Zusammenfassung
Die unilaterale biportale Endoskopie (UBE) ist eine minimalinvasive Technik der Wirbelsäulenchirurgie, die zunehmend bei der Behandlung degenerativer lumbaler Erkrankungen wie lumbaler Bandscheibenvorfälle, lumbaler Spinalkanalstenose und Spondylolisthesis eingesetzt wird. In der UBE sind zwei unabhängige, aber miteinander verbundene Operationskanäle eingerichtet - einer für das Endoskop und der andere für chirurgische Instrumente - und bieten ein breites und klares chirurgisches Sichtfeld. UBE bietet mehrere Vorteile gegenüber der herkömmlichen offenen Chirurgie, darunter geringere Gewebeschäden, kürzere Krankenhausaufenthalte und schnellere Genesungszeiten. Darüber hinaus kombiniert es die Vorteile der mikroskopischen Chirurgie und der interlaminaren Endoskopie und verbessert so die Flexibilität, Genauigkeit und Zuverlässigkeit während des Eingriffs. Die Lernkurve für die UBE ist kürzer als die für die transforaminale Endoskopie, da die chirurgischen Abläufe denen der konventionellen offenen Chirurgie sehr ähnlich sind. Trotz seiner günstigen klinischen Ergebnisse, wie z. B. reduzierter Blutverlust und kürzerer Krankenhausaufenthalt, birgt UBE potenzielle Komplikationen, einschließlich epiduraler Hämatome, Duralverletzungen und Kompression der Auslassnervenwurzel. Um diese Risiken zu mindern, ist es entscheidend, eine angemessene Patientenauswahl sicherzustellen, die richtige Operationstechnik anzuwenden und eine sorgfältige postoperative Überwachung durchzuführen. Dieser Artikel bietet eine detaillierte Zusammenfassung der Schritt-für-Schritt-Operationstechniken, die bei UBE zur Behandlung von lumbalen Bandscheibenvorfällen angewendet werden. Er dient als umfassender Leitfaden, um das Verständnis von UBE durch Praktiker zu verbessern. Die Präsentation unterstreicht auch die Bedeutung einer gründlichen Schulung und Fachwissen, um optimale Patientenergebnisse zu gewährleisten.
Einleitung
Die degenerative Bandscheibenerkrankung (DDD), auch bekannt als lumbale Spinalkanalstenose oder Herniation, ist eine weit verbreitete Erkrankung, die die Wirbelsäule betrifft und der Hauptgrund für Wirbelsäulenoperationen ist, insbesondere bei älteren Patienten 1,2,3. Chirurgische Standardansätze zur Behandlung von lumbalen Bandscheibenvorfällen und Stenosen umfassten in der Vergangenheit eine breite Laminektomie und Dekompressionschirurgie 4,5. Beide Verfahren sind jedoch mit erheblichen Traumata, Schmerzen und verlängerten Erholungszeiten verbunden.
In den letzten Jahren hat die minimal-invasive Wirbelsäulenchirurgie aufgrund der damit verbundenen Vorteile, einschließlich reduzierter Traumata, verminderter Schmerzen und schnellerer Genesung, gegenüber der offenen Wirbelsäulenchirurgie an Vorzug gewonnen6. Die perkutane endoskopische Chirurgie ist eine häufig angewandte minimal-invasive Technik, bei der ein Endoskop durch kleine Schnitte in der Haut operiert wird. Diese Methode bietet zwar zahlreiche Vorteile gegenüber der traditionellen Chirurgie, aber vor allem bei schweren Stenosen oder wenn eine beidseitige Dekompression notwendig ist, können technische Herausforderungen auftreten7.
Die einseitige endoskopische Doppeltürchirurgie, die ursprünglich 1986 von Campin und Sampson entwickelt wurde, hat zunehmend Aufmerksamkeit erregt 8,9. Eine entscheidende Innovation in dieser Technik wurde 1996 von D'Antoni vorgeschlagen und dokumentiert10, mit erheblichen Verbesserungen, die sich aus den jüngsten Fortschritten in der Zweikanaltechnologie ergaben 11,12,13. Die einseitige biportale endoskopische Dekompression (UBE) ist ein perkutanes endoskopisches Verfahren, das es dem Chirurgen ermöglicht, ohne Einschränkungen hinsichtlich der Größe des Arbeitsschlauchs oder -kanals zu operieren. Bei der UBE erleichtern zwei kleine Schnitte auf beiden Seiten des Dornfortsatzes den Abschluss der Operation. Die Verwendung eines hochauflösenden Endoskops, gekoppelt mit einer kontinuierlichen Spülung mit normaler Kochsalzlösung, sorgt für eine klare Sicht auf das Operationsfeld und eine präzise Dekompression 6,14.
Insgesamt stellt die UBE einen bedeutenden Fortschritt im Bereich der minimal-invasiven Wirbelsäulenchirurgie dar. Seine zahlreichen Vorteile gegenüber herkömmlichen Operationen, wie z. B. verbesserte Präzision, reduziertes Gewebetrauma und beschleunigte Genesungszeiten, positionieren es als vielversprechende Technik zur Behandlung von DDD und anderen Wirbelsäulenerkrankungen. In der Tat haben Studien zufriedenstellende Ergebnisse mit UBE zur Behandlung von DDD15 berichtet. Mit der Weiterentwicklung der Zweikanaltechnologie ist UBE auf dem besten Weg, die bevorzugte Methode unter Wirbelsäulenchirurgen zu werden, die darauf abzielen, ihren Patienten den höchsten Versorgungsstandard zu bieten.
Protokoll
Diese Studie wurde von der Ethikkommission des Zweiten angeschlossenen Krankenhauses der Zhejiang University School of Medicine (SAHZU) genehmigt. Die vollständige Einhaltung ethischer Standards wurde während der gesamten Studiendauer konsequent beobachtet. Von allen teilnehmenden Patienten wurde eine schriftliche Einwilligung nach Aufklärung eingeholt. Die Einschlusskriterien für die Patienten umfassten einen lumbalen Bandscheibenvorfall und eine laterale Recessionsstenose, wobei das primäre klinische Erscheinungsbild einseitige neurologische Symptome der unteren Extremitäten waren. Zu den Ausschlusskriterien gehörten dagegen eine Lumbalkanalstenose mit bilateralen neurologischen Symptomen der unteren Extremitäten, lumbale Spondylolisthesis, lumbale Tumoren und lumbale Infektionen. Einzelheiten zu allen chirurgischen Instrumenten und Geräten sind in der Materialtabelle aufgeführt.
1. Patientenlagerung und Anästhesie
- Positionieren Sie die Patienten gemäß den klinischen Standardpraktiken in Bauchlage für die Verabreichung einer Vollnarkose. Eine intravenöse Prämedikation mit Midazolam (1-2 mg) und/oder Fentanyl (25-150 μg) wird empfohlen. Nach Präoxygenierung mit 100 % Sauerstoff intravenös eine Anästhesie mit Propofol (1,5-2,0 mg/kg), optional mit Lidocain (20-100 mg) und Fentanyl (50-250 μg) einleiten (gemäß den institutionell anerkannten Protokollen).
- Erreichen Sie eine Muskelentspannung bei der endotrachealen Intubation (für die direkte oder Videolaryngoskopie) mit Rocuronium (0,6-1,2 mg/kg) oder Succinylcholin (1 mg/kg). Halten Sie die Anästhesie mit Propofol (75-200 mg/kg pro min) oder Sevofluran (1,0 % bis 2,0 % in 40 % bis 70 % Sauerstoff) aufrecht16.
HINWEIS: Die genaue Konzentration der Anästhetika sollte von einem erfahrenen Anästhesisten auf der Grundlage des Zustands des Patienten bestimmt werden.
- Erreichen Sie eine Muskelentspannung bei der endotrachealen Intubation (für die direkte oder Videolaryngoskopie) mit Rocuronium (0,6-1,2 mg/kg) oder Succinylcholin (1 mg/kg). Halten Sie die Anästhesie mit Propofol (75-200 mg/kg pro min) oder Sevofluran (1,0 % bis 2,0 % in 40 % bis 70 % Sauerstoff) aufrecht16.
- Untersuchen Sie den Kopf des Patienten auf seitliche Neigung und stellen Sie sicher, dass die Trachealintubation nicht beeinträchtigt wird.
- Positionieren Sie die Arme des Patienten bequem auf Armlehnen, die sich an den Seiten befinden.
- Verwenden Sie eine Polsterung, um die Knie des Patienten zu polstern und Druckstellen und Beschwerden zu vermeiden.
- Heben Sie die Zehen des Patienten an, indem Sie sie unter die Schienbeine legen, um die Durchblutung zu fördern. Vermeiden Sie den Nervendruck (Abbildung 1A).
- Legen Sie ein Kissen auf die Brust und den Schambeinsymphysenübergang, um den Bauch aufzuhängen. Neigen Sie den Operationstisch allmählich mit dem Kopf nach oben und den Beinen nach unten, um die Zielbandscheibe so vertikal wie möglich auszurichten.
2. Hautmarkierung und Schnitt
- Identifizieren Sie mit Hilfe der C-Bogen-Fluoroskopie den Arbeitsraum, indem Sie die obere Sakralkerbe, die Verbindung zwischen dem lateralen Aspekt des oberen Gelenkfortsatzes und der sakralen Ala, durch anteroposteriore und laterale fluoroskopische Ansichten anvisieren17.
- Markieren Sie die Verbindung zwischen dem Dornfortsatz und dem unteren Facettengelenk mit einer roten Linie. Markieren Sie die horizontale Linie an der Wurzel des Dornfortsatzes mit einer grünen Linie. Der Schnittpunkt dieser Linien dient als Markierungspunkt.
- Erstellen Sie linke und rechte Schnitte am Kopf- und Schlussende des Markierungspunkts für den Endoskopzugang und den Instrumentenzugang. Halten Sie die Schnitte in einem Abstand von etwa 3 cm und einer Länge von etwa 1,5 cm pro Eingang.
HINWEIS: Die spezifische Schnittgröße kann je nach den Vorlieben des Chirurgen und der Anatomie des Patienten variieren. Berücksichtigen Sie diese Faktoren, wenn Sie die geeignete Schnittgröße für einzelne Patienten bestimmen. - Stellen Sie sicher, dass die Mitte beider Schnitte 1 cm lateral zum Zielbereich liegt, um die Genauigkeit zu gewährleisten (Abbildung 1E).
- Wenn der Beckenkamm den kaudalen Schnitt behindert, legen Sie den Schnitt medial an, um den Kamm zu vermeiden.
3. Vorbereitung des Tuchs und Anschließen von Instrumenten
- Reinigen Sie die Operationsstelle mit einer antiseptischen Lösung und bedecken Sie den Patienten mit sterilen OP-Abdecktüchern und Jodfilm, um die Sterilität zu erhalten (Abbildung 1F-H).
- Stellen Sie während der UBE-Operation eine kontinuierliche Kochsalzspülung sicher, wobei Sie sorgfältig auf die Abdichtung und Drainagebehandlung des oberen Blattes achten, um eine Unterkühlung zu verhindern (Abbildung 1I).
HINWEIS: Positionieren Sie den Kochsalzbeutel 50-70 cm über dem Operationsfeld, um den erforderlichen hydrostatischen Druck aufrechtzuerhalten, der normalerweise zwischen 30 und 50 cm Wasser eingestellt ist. - Richten Sie ein steriles Feld ein, indem Sie alle notwendigen sterilen Verpackungen öffnen, um eine Kontamination zu verhindern.
- Tragen Sie sterile Handschuhe und Kittel, um eine sterile Umgebung zu gewährleisten.
- Schließen Sie unter Beibehaltung der Sterilität alle erforderlichen Instrumente und Geräte an die entsprechenden Anschlüsse oder Stromquellen an.
- Stellen Sie sicher, dass alle Kabel und Schläuche fest verbunden sind und sich während der Operation nicht versehentlich lösen.
- Vergewissern Sie sich, dass alle Instrumente ordnungsgemäß funktionieren, bevor Sie mit dem chirurgischen Eingriff beginnen.
4. Einrichtung des Arbeitsplatzes
HINWEIS: UBE erfordert zwei kleine Schnitte - einen für die arthroskopische Einlage und die kontinuierliche Salzspülung und den anderen für den Zugang zu den Instrumenten und den Abfluss von Kochsalzlösung (Abbildung 1J-L).
- Verwenden Sie einen Dilatator, um die paraspinalen Muskeln Schicht für Schicht schrittweise zu erweitern, indem Sie Weichteile sanft wegdrücken, um Platz zu schaffen. Mit der Einführung von Kochsalzlösung ist der Raum geformt und einsatzbereit (Abbildung 1M). Verwenden Sie eine fluoroskopische Führung, um serielle Dilatatoren durch das Arbeitsportal und den Obturator zu führen.
- Überprüfen Sie die Verfügbarkeit aller erforderlichen Geräte und stellen Sie die korrekten Anschlüsse sicher (Abbildung 1N).
- Schieben Sie die Hülle durch das Portal zum Zielpunkt vor (Abbildung 1O). Stellen Sie sicher, dass die Schleuse und der serielle Dilatator in einer dreieckigen Position am Zielpunkt platziert sind, indem Sie eine C-Bogen-Durchleuchtungsansicht verwenden.
- Halten Sie eine kontinuierliche Spülung beider Portale mit Kochsalzlösung aufrecht, um eine klare chirurgische Sicht zu gewährleisten.
- Bestätigen Sie die korrekte Positionierung beider Portale.
- Verwenden Sie Plasmaklingen (HF-Elektroden oder Ablationselektroden), um Weichgewebe und Muskeln zu koagulieren und anatomische Strukturen zu entfernen.
- Identifizieren Sie den chirurgischen Orientierungspunkt - die Wurzel des Dornfortsatzes von L5.
5. Knochenexzision und Weichteilentfernung
- Verwenden Sie einen Hochgeschwindigkeitsbohrer und einen Kerrison-Rongeur, um den unteren Rand der L5-Wirbellamina zu resezieren, und fahren Sie lateral bis zum inneren Rand des unteren Gelenkfortsatzes fort (Abbildung 2A, B).
- Fahren Sie mit der Entfernung der knöchernen Orientierungspunkte fort, bis sich die Bänder von den knöchernen Strukturen gelöst haben.
- Verwenden Sie eine Kerrison-Pinzette von innen nach außen, um das Gewebe des Ligamentum flavum zu entfernen, bis das extradurale Fett freigelegt ist, und führen Sie vorsichtig eine Kauterisation für die Blutstillung durch (Abbildung 2C).
- Beseitigen Sie das Fettgewebe, das die Nerven und die Dura mater umgibt, und identifizieren Sie die austretenden Nervenwurzeln und die Dura mater (Abbildung 2D).
HINWEIS: Wie in Abbildung 2D gezeigt, können Nervenwurzeln identifiziert werden, indem das Fettgewebe um die Nerven und die Dura mater entfernt wird.
6. Extraktion von herniiertem Anulus fibrosus- und Nucleus pulposus-Gewebe
- Überprüfen Sie die Position der Nervenwurzeln.
- Verwenden Sie einen Nervenwurzelretraktor, um die Nervenwurzeln sanft nach innen zurückzuziehen und das vorgefallene Bandscheibengewebe freizulegen (Abbildung 2E-G).
- Verwenden Sie gerade oder gekrümmte Hypophysenrongeure, um Fragmente des Bandscheibenkerns pulposus zu entfernen (Abbildung 2H-I).
- Stellen Sie sicher, dass das herstehende Bandscheiben- und Osteophytengewebe vollständig entfernt wird, um eine Kompression der Nervenwurzel zu verhindern (Abbildung 2J).
- Das umgebende Gewebe vorsichtig kauterisieren, um sicherzustellen, dass keine signifikanten Blutungspunkte im Sichtfeld vorhanden sind (Abbildung 2K-L).
- Betrachten Sie die Gesamtansicht des Bandscheibenvorfalles, wie in Abbildung 1P dargestellt.
7. Verschluss des Schnittes
- Schalten Sie den Wassereinlass aus: Stellen Sie vor dem Schließen des Einschnitts sicher, dass alle Wasserquellen ausgeschaltet sind, um eine Kontamination zu vermeiden.
- Auf Blutungspunkte prüfen: Untersuchen Sie die Operationsstelle auf aktive Blutungspunkte. Falls festgestellt, kontrollieren Sie die Blutung bei Bedarf mit Druck und/oder Kauter.
HINWEIS: Achten Sie auf das potenzielle Risiko eines postoperativen epiduralen Hämatoms, insbesondere wenn keine Redivac-Drainage vorhanden ist. Dies ist ein entscheidender Aspekt, insbesondere für diejenigen, die neu auf diesem Gebiet sind. - Vernähen Sie den Schnitt: Verschließen Sie den Schnitt mit einer sterilen 4-0- oder 5-0-Naht und wenden Sie eine Technik an, die für die Art des Schnitts und das betroffene Gewebe geeignet ist. Stellen Sie sicher, dass die Knoten sicher gebunden und unter der Haut vergraben sind.
HINWEIS: Verabreichen Sie eine lokale Verschlusstherapie mit einer subkutanen Injektion von Ropivacain. - Verbinden Sie die Wunde: Tragen Sie sterile Verbände auf die geschlossene Inzisionsstelle auf, um eine Kontamination zu verhindern und die Heilung zu fördern.
8. Postoperative Nachsorge
- Erste postoperative Beurteilung: Führen Sie innerhalb von 24 Stunden nach der Operation eine erste Beurteilung durch, um die Wunde zu untersuchen und die Vitalparameter zu überwachen.
- Wundversorgung und -management: Instruieren Sie Patienten oder Pflegekräfte in der Wundversorgung, einschließlich des Erkennens von Anzeichen einer Infektion.
- Medikamentenmanagement: Verschreiben Sie Schmerzmittel und notwendige Antibiotika und leiten Sie die richtige Anwendung.
- Aktivität und Rehabilitation: Schränken Sie bestimmte Aktivitäten ein und empfehlen Sie zu gegebener Zeit Physiotherapie oder andere Rehabilitationsmaßnahmen.
- Nachsorgetermine: Vereinbaren Sie Nachsorgetermine, um den Heilungsfortschritt zu verfolgen und Bedenken auszuräumen.
- Patientenaufklärung und -unterstützung: Bereitstellung von Informationsressourcen zur postoperativen Versorgung und Genesung und Information der Patienten über verfügbare Unterstützungsdienste.
- Notfallprotokolle: Geben Sie Notfallkontaktdaten an und klären Sie die Patienten darüber auf, wann dringend medizinische Hilfe benötigt wird.
Ergebnisse
Von Dezember 2020 bis Februar 2022 untersuchte eine Studie die Wirksamkeit und Sicherheit der unilateralen biportalen Endoskopie (UBE) Dekompressionstherapie bei der Behandlung von Patienten mit lumbalem Bandscheibenvorfall und lateraler Rezessingstenose. Eingeschlossen wurden 104 Patienten (40 Männer und 64 Frauen) mit einem Durchschnittsalter von 41,49 ± 16,01 Jahren. Von diesen Patienten hatten 81 Fälle (77,88 %) einen lumbalen Bandscheibenvorfall, während 23 Fälle (22,12 %) eine laterale Recessionsstenose aufwiesen. Die Studiengruppe hatte eine durchschnittliche Nachbeobachtungszeit von 15,91 ± 5,69 Monaten, und die mittlere chirurgische Eingriffszeit betrug 56,85 ± 12,11 Minuten. Die chirurgischen Stufen reichten von L4-5 bis L5-S1, mit 26 Fällen bei L4-5 und 78 Fällen bei L5-S1 (Tabelle 1). Gemäß dem MacNab-Kriterium18 erzielten die meisten Patienten gute bis ausgezeichnete Ergebnisse, wobei 58 Patienten (55,77 %) ein ausgezeichnetes Ergebnis, 39 Patienten (37,50 %) ein gutes Ergebnis und 7 Patienten (6,73 %) ein faires Ergebnis erzielten. Es wurden keine schlechten Ergebnisse berichtet (Tabelle 1).
Darüber hinaus zeigten die postoperativen Werte der Visual Analogue Scale (VAS) und des Oswestry Disability Index (ODI)14 eine signifikante Verbesserung im Vergleich zu präoperativen Scores, was auf eine Linderung der Symptome und eine Verbesserung der Lebensqualität der Patienten hindeutet. Konkret sank der VAS-Score von 7,77 ± 0,89 präoperativ auf 2,46 ± 1,30 bei der letzten Nachuntersuchung (p < 0,001), während der ODI-Score von 52,25 ± 13,95 präoperativ auf 19,68 ± 8,14 postoperativ sank (p < 0,001) (Tabelle 2).
Wichtig ist, dass es innerhalb eines Jahres nach der Operation keine neurologischen Verschlechterungen oder schwerwiegenden Komplikationen wie Durariss, Nervenwurzelverletzungen, postoperative Hämatome, die eine erneute Operation erforderten, oder Infektionen gab. Die postoperative Magnetresonanztomographie (MRT) zeigte eine signifikante Verbesserung der kompressionsbedingten anatomischen Befunde, während die klinische Bewertung zur Beurteilung der Symptomverbesserung herangezogen wurde. Dieser Befund unterstützt die Sicherheit und Wirksamkeit der lumbalen UBE-Operation weiter (Abbildung 3).

Abbildung 1: UBE-Präparate. (A) Der Patient wird in Bauchlage gelagert. (B-D) Haut, die mit roten (äußerer Rand) und grünen (Zielbereich) Linien markiert ist. (E) Inzisionsmarkierungen für das Arbeitsportal im Abstand von ca. 3 cm. (F-H) Der Patient wurde zur Sterilität mit sterilen OP-Abdecktüchern und Jodfilm bedeckt. (I) Abdichtung und Entwässerungsbehandlung des oberen Blechs. (J-L) Erstellung von Schnitten. (M) Operationsraum, der mit einem Dilatator geschaffen wurde. (O) Die skopische Hülle ist bis zum Zielpunkt vorgeschoben und gewährleistet eine Dreiecksstellung mit dem seriellen Dilatator. (P) Gesamtansicht des markanten Nucleus pulposus. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.

Abbildung 2: Chirurgische Schritte der UBE. (A) Aufwärtsschleifen vom unteren Rand der ipsilateralen Lamina bis zum Ansatzpunkt des Bandes. (B) Laminaentfernung im Operationsbereich mit Hilfe einer Lamina-Bisszange. (C) Entfernung der oberflächlichen Schicht des Bandes, wobei die tiefe Schicht als nervenschützendes Gewebe erhalten bleibt. (D) Identifizierung der austretenden Nervenwurzel. (E,F) Freilegung des Anulus unterhalb der Wurzel. (G,H) Vollständige Entfernung der Bandscheibenvorwölbung und der Osteophyten. (I-K) Sorgfältige Koagulation für die Blutstillung, um Blutungen zu vermeiden. (L) Gesamtansicht der Nervenwurzel L5 nach vollständiger Freisetzung. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
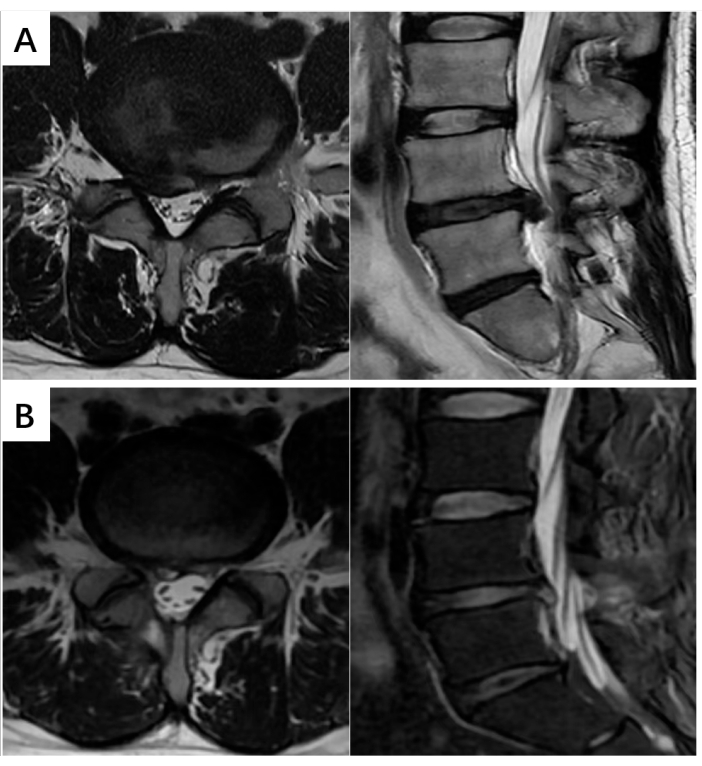
Abbildung 3: MRT-Bilder eines lumbalen Bandscheibenvorfalls. (A) Präoperative T2-gewichtete sagittale und axiale Bilder, die eine hochgradige Spinalkanalstenose und einen Bandscheibenvorfall auf Höhe von L4-L5 zeigen. (B) Postoperative T2-gewichtete sagittale und axiale Bilder, die eine erfolgreiche Linderung der Symptome der Rückenmarkskompression zeigen. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
| Faktoren | Patienten (n = 104) |
| Alter (Jahre) | 41.49± 16.01 Uhr |
| Sex | |
| M | 40 |
| F | 64 |
| Diagnose | |
| Bandscheibenvorfall der Lendenwirbelsäule, n(%) | 81, 77.88% |
| Laterale Recessionsstenose, n(%) | 23, 22.12% |
| Beteiligte Ebenen | |
| L4-L5 | 26 |
| L5-S1 | 78 |
| Nachbeobachtungszeitraum (Monate) | 15,91 ± 5,69 |
| Betriebszeit (min) | 56,85 ± 12,11 |
| MacNab-Kriterien, n(%) | |
| Ausgezeichnet | 58, 55.77% |
| Gut | 39, 37.50% |
| Gerecht | 7, 6.73% |
Tabelle 1: Patientenmerkmale. Die Werte werden, sofern nicht anders angegeben, als Mittelwert ± Standardabweichung angegeben.
| Parameter | Präoperativ | Abschließende Nachbereitung | P-Wert |
| Visuelle Analogskala (VAS) | 7,77 ± 0,89 | 2.46 ± 1.30 | 0,001 < |
| Oswestry Invaliditätsindex (ODI) | 52,25 ± 13,95 | 19.68 ± 8.14 Uhr | 0,001 < |
Tabelle 2: Präoperative und abschließende Nachuntersuchung von VAS und ODI. Die Werte werden als Mittelwert ± Standardabweichung dargestellt. P <0,05 war statistisch extrem signifikant.
Diskussion
Die konventionelle Standardbehandlung bei einem lumbalen Bandscheibenvorfall ist die lumbalmikroskopische Diskektomie mit einer konventionellen Laminektomie zur Entfernung der betroffenen Bandscheibe4. Bei dieser Methode besteht das Risiko einer postoperativen Instabilität der Wirbelsäule und anhaltender Rückenschmerzen. Die perkutane transforaminale endoskopische Diskektomie ist eine minimalinvasive Technik, die Weichteilschäden begrenzt und den hinteren Bandkomplex und andere biomechanische Systeme schützt. Mehrere Studien haben seine Wirksamkeit bei der Behandlung von degenerativen Erkrankungen der Lendenwirbelsäule gezeigt. Trotz dieser vielversprechenden Ergebnisse bleibt jedoch unklar, ob die minimal-invasive Diskektomie der traditionellen Chirurgie überlegen ist, da die Evidenz unzureichendist 18,19.
Die UBE ist eine minimalinvasive Wirbelsäulenchirurgie mit mehreren Vorteilen gegenüber der mikroskopischen Diskektomie der Lendenwirbelsäule, wie z.B. einem besseren Erhalt der Knochen- und Muskelstruktur, einem kürzeren Krankenhausaufenthalt und einem kleineren Schnitt. Chirurgen haben inzwischen mehrere technologische Fortschritte zu dieser Methode beigetragen, darunter eine Zweikanalstrategie mit einseitigem Zugang, eine Verschiebung von einer lateralen in eine liegende Position für den Patienten und Radiofrequenzablationsspitzen (Plasmaspitzen) zur Verbesserung der Weichgewebeverarbeitung. Darüber hinaus hat sich die Indikation der UBE um die Spinalkanalstenose, die Foraminalstenose und den extremen lateralen Bandscheibenvorfall erweitert. Mit der Einführung von Dekompressionsfusionstechniken kann UBE nun zur Behandlung mehrerer degenerativer Erkrankungen der Lenden-, Hals- und Brustwirbelsäule eingesetzt werden, unterstützt durch spezielle chirurgische Instrumente und standardisierte Verfahren.
Im Jahr 2018 führten Kim und Kollegen eine retrospektive Studie mit 141 Patienten mit DDD durch, die sich einer Einzelsegment-Diskektomie unterzogen18. Die VAS-Scores der UBE-Gruppe waren bereits 1 Woche nach der Operation besser als die der lumbalmikroskopischen Diskektomie-Gruppe, was auf das Potenzial von UBE in diesem Umfeld hinweist. Als innovativer chirurgischer Ansatz, der durch die Kombination mehrerer Operationstechniken entwickelt wurde, ermöglicht UBE einen uneingeschränkten Zugang zum kontralateralen Bereich und sogar zum Foramen intervertebrale und ermöglicht so den Einsatz von Spezialinstrumenten wie Laminarokklusionszangen, Knochenmeißeln, Kreissägen und einziehbaren Schleifbohrern. Diese einzigartige Eigenschaft macht es zu einer vielversprechenden Option für die Behandlung von DDD mit minimaler Invasion. Darüber hinaus ermöglichen die Flexibilität der Technik und die einfache Bedienbarkeit dem Chirurgen, beide Hände zu benutzen, was den chirurgischen Eingriff erleichtert. Das große Sichtfeld für die mikroskopische Chirurgie, die in sich geschlossene Lichtquelle und die klare Strukturerkennung ermöglichen eine schnelle Übernahme der UBE durch Chirurgen mit Erfahrung in der offenen Chirurgie. Die verbesserte Sicht gewährleistet auch präzise und genaue chirurgische Eingriffe. Es ist zwar viel Übung erforderlich, um einen Arbeitsraum für den Muskel-Skelett-Spalt zu schaffen, aber sobald der Arbeitsbereich eingerichtet ist, kann der Chirurg den Eingriff mit minimaler Beeinträchtigung des umgebenden Gewebes durchführen.
In dieser Studie, die auf dem MacNab-Kriterium18 basiert, erzielten mehr als die Hälfte der Patienten (55,77 %) ein ausgezeichnetes Ergebnis, 37,50 % ein gutes Ergebnis und 6,73 % ein faires Ergebnis. Es wurden keine schlechten Ergebnisse gemeldet. Es wurden auch signifikante Verbesserungen der postoperativen vs. präoperativen VAS- und ODI-Werte14 festgestellt, was durch statistisch signifikante Abnahmen belegt wird, die mit einer Symptomlinderung und einer verbesserten Lebensqualität übereinstimmen. Wichtig ist, dass innerhalb von 1 Jahr nach der Operation keine neurologischen Verschlechterungen oder schwerwiegenden Komplikationen wie Duralriss, Nervenwurzelverletzungen, postoperative Hämatome, die eine erneute Operation erforderlich machen, oder Infektionen berichtet wurden. Die postoperative MRT zeigte signifikante Verbesserungen der anatomischen Befunde in Bezug auf die Kompression. Zusammengenommen unterstützen diese Ergebnisse die Sicherheit und Wirksamkeit der UBE-Dekompression bei der Behandlung von lumbalen Bandscheibenvorfällen und lateralen Recessusstenosen.
Zu beachten sind jedoch auch die Nachteile von UBE, die zu chirurgischen Komplikationen führen können. Dazu gehören das Risiko eines übermäßigen Hydrodilatationsdrucks im Epiduralraum, der sich auf das Nervensystem auswirken kann, und die längere Einnahme von kalter Kochsalzlösung, die zu einer Unterkühlung führen kann20. Daher sollten geeignete vorbeugende Maßnahmen ergriffen werden, wie z. B. die Kontrolle der Epiduralkühlung oder der Infusionsdauer, um mögliche Nebenwirkungen zu minimieren20. Beim Schälen und Exzidieren des gelben Bandes ist es ratsam, es zunächst mit einem Nervendissektor von der Dura mater zu trennen, um Duralschäden zu vermeiden. Bei der Verwendung eines Nervenwurzelretraktors zum Ziehen der Nervenwurzel empfiehlt es sich, zunächst die Adhäsion zwischen der Nervenwurzel und dem umgebenden Gewebe mit einem Nervendissektor zu lösen, um ein Duralreißen zu verhindern. Die Segmente, die bei unseren Studienpatienten von einem lumbalen Bandscheibenvorfall betroffen waren, waren L4/5 und L5/S1. Im Gegensatz dazu gab es keine Beteiligung der Bandscheiben von L1 bis L4, was zum Erhalt der Facettengelenke beiträgt und ausreichend Platz für die Operation bietet. Chirurgen sollten ein gründliches Verständnis der potenziellen Risiken von UBE haben, um Komplikationen zu minimieren.
Obwohl UBE als minimal-invasive Operationstechnik zur Behandlung von DDD vielversprechend ist, sind weitere Untersuchungen erforderlich, um ihre langfristige Wirksamkeit und Sicherheit im Vergleich zu herkömmlichen chirurgischen Methoden zu bewerten. Mit der Weiterentwicklung der Operationstechniken hofft man, dass UBE zu einer immer effektiveren Option für Patienten mit DDD wird.
Offenlegungen
Die Autoren haben nichts offenzulegen.
Danksagungen
Nichts.
Materialien
| Name | Company | Catalog Number | Comments |
| 4-0 or 5-0 Polydioxanone | Shandong Weigao Group Medical Polymer Co. , Ltd. | 9270504 | Their PDS sutures are typically used for soft tissue approximation and ligation. |
| Electric grinder | Guizhou Zirui Technology Co. , Ltd. | 04-14-08 | Grinding removes lamina bone and exposes ligamentum flavum tissue |
| Kerrison Rongeur Forceps | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 04-03-03 | Used for biting dead bones or repairing bone stumps. |
| Minimally invasive spinal surgery channel expansion tube | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 04-17-13 | Used to expand the surgical field of view. |
| Nerve stripping ion | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 04-18-01 | Used for stripping or separating nerve root tissue |
| Periosteal stripping ion | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 04-18-01 | Used to peel off or separate the periosteum and soft tissue attached to the bone surface. |
| Plasma Surgical Blade (RF electrode/ablation electrode) | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 6825-01-03 | Used to ablate soft tissue such as muscle and fascia, or to clot the surface of muscle and nerve tissue |
| Spinal surgery using nerve hooks | Xi'an Surgical Medical Science and Technology Co. , Ltd. | 04-04-01 | Used in orthopedic surgery to expose the surgical field of view, or to peel, stretch, or occlude nerve roots during orthopedic surgery. |
Referenzen
- Hu, Q. F., Pan, H., Fang, Y. Y., Jia, G. Y. Percutaneous endoscopic lumbar discectomy for high-grade down-migrated disc using a trans-facet process and pedicle-complex approach: A technical case series. Eur Spine J. 27, 393-402 (2018).
- Katz, J. N., Zimmerman, Z. E., Mass, H., Makhni, M. C. Diagnosis and management of lumbar spinal stenosis: A review. JAMA. 327 (17), 1688-1699 (2022).
- Wu, P. H., Kim, H. S., Jang, I. T. Intervertebral disc diseases part 2: A review of the current diagnostic and treatment strategies for intervertebral disc disease. Int J Mol Sci. 21 (6), 2135(2020).
- Rasouli, M. R., Rahimi-Movaghar, V., Shokraneh, F., Moradi-Lakeh, M., Chou, R. Minimally invasive discectomy versus microdiscectomy/open discectomy for symptomatic lumbar disc herniation. Cochrane Database Syst Rev. 4 (9), (2014).
- Issack, P. S., Cunningham, M. E., Pumberger, M., Hughes, A. P., Cammisa, F. P. Degenerative lumbar spinal stenosis: Evaluation and management. J Am Acad Orthop Surg. 20 (8), 527-535 (2012).
- Ahn, Y. Current techniques of endoscopic decompression in spine surgery. Ann Transl Med. 7, 169(2019).
- Choi, C. M. Biportal endoscopic spine surgery (bess): Considering merits and pitfalls. J Spine Surg. 6 (2), 457-465 (2020).
- Choi, C. M., Chung, J. T., Lee, S. J., Choi, D. J. How i do it? Biportal endoscopic spinal surgery (bess) for treatment of lumbar spinal stenosis. Acta Neurochir (Wien). 158 (3), 459-463 (2016).
- Kambin, P., Sampson, S. Posterolateral percutaneous suction-excision of herniated lumbar intervertebral discs. Report of interim results. Clin Orthop Relat Res. 207, 37-43 (1986).
- De Antoni, D. J., Claro, M. L., Poehling, G. G., Hughes, S. S. Translaminar lumbar epidural endoscopy: Anatomy, technique, and indications. Arthroscopy. 12 (3), 330-334 (1996).
- Aygun, H., Abdulshafi, K. Unilateral biportal endoscopy versus tubular microendoscopy in management of single level degenerative lumbar canal stenosis: A prospective study. Clin Spine Surg. 34 (6), E323-E328 (2021).
- Kim, J. E., Choi, D. J. Unilateral biportal endoscopic decompression by 30 degrees endoscopy in lumbar spinal stenosis: Technical note and preliminary report. J Orthop. 15 (2), 366-371 (2018).
- Park, J. H., Jun, S. G., Jung, J. T., Lee, S. J. Posterior percutaneous endoscopic cervical foraminotomy and diskectomy with unilateral biportal endoscopy. Orthopedics. 40 (5), e779-e783 (2017).
- Sun, S., Wang, L., Xue, Y. 34;Inside disc out" discectomy for the treatment of discogenic lumbar spinal canal stenosis under the intervertebral foramen endoscope. Orthop Surg. 15 (1), 355-361 (2023).
- Heo, D. H., Lee, D. C., Park, C. K. Comparative analysis of three types of minimally invasive decompressive surgery for lumbar central stenosis: Biportal endoscopy, uniportal endoscopy, and microsurgery. Neurosurg Focus. 46 (5), E9(2019).
- De Biase, G., et al. Spinal versus general anesthesia for minimally invasive transforaminal lumbar interbody fusion: Implications on operating room time, pain, and ambulation. Neurosurg Focus. 51 (6), 3(2021).
- Park, M. K., et al. Unilateral biportal endoscopy for decompression of extraforaminal stenosis at the lumbosacral junction: Surgical techniques and clinical outcomes. Neurospine. 18 (4), 871-879 (2021).
- Kim, S. K., Kang, S. S., Hong, Y. H., Park, S. W., Lee, S. C. Clinical comparison of unilateral biportal endoscopic technique versus open microdiscectomy for single-level lumbar discectomy: A multicenter, retrospective analysis. J Orthop Surg Res. 13 (1), 22(2018).
- Lubelski, D., et al. Is minimal access spine surgery more cost-effective than conventional spine surgery. Spine (Phila Pa). 39 (22), S65-S74 (2014).
- Bui, A. T., et al. Indications for and outcomes of three unilateral biportal endoscopic approaches for the decompression of degenerative lumbar spinal stenosis: A systematic review. Diagnostics (Basel). 13 (6), 1092(2023).
Nachdrucke und Genehmigungen
Genehmigung beantragen, um den Text oder die Abbildungen dieses JoVE-Artikels zu verwenden
Genehmigung beantragenWeitere Artikel entdecken
This article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Alle Rechte vorbehalten