Method Article
הקמת מודל חולדה לפגיעה עצבית בפנים לחקר שיתוק פנים אידיופטי
In This Article
Summary
הפרוטוקול הנוכחי קובע מודל חולדה של פגיעה בעצב הפנים באמצעות מיקרוסקופיה כדי לחקור את המנגנונים האבחנתיים והטיפוליים של שיתוק פנים אידיופטי
Abstract
שיתוק פנים אידיופטי הוא הסוג הנפוץ ביותר של פגיעה בעצב הפנים, המהווה כ-70% ממקרי שיתוק הפנים ההיקפי. מחלה זו יכולה לא רק להוביל לשינוי בהבעות הפנים אלא גם להשפיע מאוד על הפסיכולוגיה של החולים. במקרים חמורים, זה יכול להשפיע על העבודה והחיים הרגילים של המטופלים. לכן, למחקר על תיקון פגיעות עצב בפנים יש משמעות קלינית חשובה. על מנת לחקור את המנגנון של מחלה זו, יש צורך לבצע ניסויים רלוונטיים בבעלי חיים, ביניהם המשימה החשובה ביותר היא להקים מודל של בעלי חיים עם אותה פתוגנזה כמו מחלות אנושיות. הדחיסה של עצב הפנים בתוך העצם הפטרוזית, במיוחד תא המטען העצבי בצומת הקצה הדיסטלי של תעלת השמע הפנימית ומקטע המבוך, היא הפתוגנזה של שיתוק פנים אידיופטי על מנת לדמות מחלה שכיחה זו, נקבע במחקר זה מודל פגיעת דחיסה של המקטע החוץ-גולגולתי העיקרי של עצב הפנים. הנזק הנוירולוגי הוערך על ידי בדיקה התנהגותית, נוירו-אלקטרופיזיולוגית והיסטולוגית. לבסוף, כוח קבוע של 50 גרם ופגיעת מהדק של 90 שניות נבחרו כפרמטרי הפציעה לבניית מודל שיתוק פנים אידיופטי יציב.
Introduction
כסוג של שיתוק פנים היקפי, שיתוק פנים אידיופטי אופייני לאטיולוגיה לא ידועה, הופעה חריפה ומהלך הגבלה עצמית 1,2. האטיולוגיה והפתוגנזה של שיתוק פנים אידיופטי עדיין אינם ודאיים3. נכון להיום, קיימות שיטות טיפול שונות לשיתוק פנים4, ומגוון הטיפולים משקף את היעדר אפשרויות הטיפול האופטימליות. שימוש בטכניקות של ביולוגיה תאית ומולקולרית לחקר מנגנון הפגיעה בעצב הפנים הוא הבסיס לביסוס שיטות טיפול יעילות לשיתוק פנים. לכן, חשוב במיוחד מודל מתאים ויציב לפגיעה בעצב הפנים.
נכון לעכשיו, אין שיטה סטנדרטית להקמת מודל פגיעה בעצב הפנים. שיטות ההכנה הנוכחיות כוללות חיסון וירוסים5, חתך6, גירוי קור7 ודחיסה8. הוא האמין כי זיהום ויראלי, כלי דם נוירוטרופובלסטיים, דלקת אוטואימונית וכו', כולם עלולים לגרום לאיסכמיה מקומית, ניוון ובצקת של עצב הפנים 9,10,11. יתר על כן, כל הגורמים לעיל יכולים לגרום לדחיסה של תא המטען הראשי של עצב הפנים בתעלת עצב הפנים הגרמית הצרה12,13. בנוסף, הפגיעות העצביות ההיקפיות השכיחות ביותר שזוהו במהלך פרוצדורות כירורגיות היו דחיסה וחבלה14. בהתבסס על התיאוריות והתופעות הקליניות לעיל, אנו מאמינים כי הכנת מודל הפגיעה בעצב הפנים באמצעות פגיעת דחיסה היא סבירה יותר. עם זאת, רוב השיטות הנוכחיות ליישום פציעות דחיסה אינן מספקות פרמטרים כמותיים של כוח וזמן. במחקר זה, כימתנו את הכוח ומשך פגיעת הדחיסה כדי לשפר את יכולת השחזור של המודל שהוקם.
Protocol
כל הניסויים בבעלי חיים אושרו ופיקוחו על ידי ועדת האתיקה של בעלי חיים של בית החולים שינחואה המסונף לבית הספר לרפואה של אוניברסיטת שנחאי ג'יאוטונג (XHEC-F-2023-061). חולדות זכר Sprague-Dawley, 200-300 גרם, שימשו למחקר הנוכחי. בעלי החיים הושגו ממקור מסחרי (ראו טבלת חומרים). החולדות חולקו באופן אקראי לארבע קבוצות (n = 10): קבוצת ניתוח דמה, קבוצת פציעות של 30 שניות, קבוצת פציעות של 60 שניות וקבוצת פציעות של 90 שניות.
1. אינדוקציה של הרדמה והכנת בעלי חיים
- ללבוש את ציוד המגן האישי הבא (PPE): מסכה כירורגית, כפפות כירורגיות, חלוק חד פעמי.
- שקלו את החולדות והרדימו אותן עם קטמין הידרוכלוריד במינון של 50 מ"ג/ק"ג על ידי הזרקה תוך-צפקית (i.p). יש לתת מלוקסיקם (5 מ"ג/ק"ג; i.p.) לשיכוך כאבים סביב הניתוח. אשר את עומק ההרדמה באמצעות צביטה בבוהן.
- יש למרוח משחה עיניים על שתי העיניים למניעת יובש.
- לאחר ההרדמה, הניחו את החולדות במצב נוטה וקבעו את הראש כך שהצד השמאלי של הפנים יהיה למעלה. לגלח את השיער מאחורי האוזן השמאלית ולחטא את העור. מכסים את החולדה בווילון הכירורגי הסטרילי.
2. קביעת מודל פגיעת ריסוק מקומי של תא המטען החוץ-גולגולתי של עצב הפנים
הערה: עקר את כל הציוד לפני השימוש. כל הניתוחים בוצעו בחדר הניתוח.
- בצע חתך אורכי באורך 2 ס"מ מאחורי האוזן השמאלית, ונתח את העור והרקמה התת עורית כדי להפריד את הרווח הטבעי בין שרירי הפנים לצוואר הרחם.
- השתמש בפינצטה מיקרו ובמספריים מיקרו כדי לנתק לחלוטין את תא המטען של עצב הפנים בין הנקב הסטילומסטואיד לבלוטת הפרוטיד, באורך חשוף של כ-1 ס"מ.
- השתמש במלקחיים לפגיעה כמותית של עצב היקפי (טבלת חומרים) כדי להדק את תא המטען של עצב הפנים כדי לגרום לפציעה. אתר את מקום הפגיעה במרחק של 0.5 ס"מ מהנקב הסטילומסטואידי. החל עוצמת פציעה של 50 גרם וזמן פציעה של 30 שניות, 60 שניות ו-90 שניות, בהתאמה.
- לתפור את העור התת עורי והעור בחוט משי. לחטא את החתך.
- עבור חולדות בקבוצת הביקורת של ניתוחי דמה, חתכו את העור והרקמה התת עורית לאחר ההרדמה וחשפו והפרידו את הגזע הראשי המתאים של עצב הפנים. לאחר מכן, תפר את החתך מיד.
- עקוב אחר בריאות החיה, שמור על שכיבה חזה ושמור אותה בתנאים חמים.
- העבר את החולדה בחזרה לכלוב הדיור לאחר שהחולדה בהכרה.
3. בדיקות התנהגותיות
הערה: תפקוד עצב הפנים של החולדות הוערך לפני הניתוח ו-48 שעות לאחר הניתוח (איור 1). הציונים של רפלקס המצמוץ, תנועת המישוש ומיקום קצה האף חושבו15. ככל שהציון הכולל גבוה יותר, כך דרגת הפגיעה בעצב הפנים חמורה יותר (טבלה 1).
- רפלקס מצמוץ (BR):
- חבר מחט 18 גרם למזרק של 2 מ"ל ונשף אוויר לעין החולדה ממרחק של 2 ס"מ. שימו לב לתנועת העפעפיים וסגירתם.
- ציון לפי הקריטריונים הבאים: אין הבדל משמעותי בשני הצדדים: 0 נקודות; סגירה מאוחרת של הצד הפגוע בהשוואה לצד הבריא: נקודה אחת; חוסר יכולת לסגור את העפעף הפגוע: 2 נקודות.
- תנועת Vibrissae (VM):
- ספור את תנועות הזרוע הדו-צדדיות של חולדות תוך 30 שניות.
- ציון לפי הקריטריונים הבאים: אין הבדל משמעותי בתנועת זרועות דו-צדדיות: 0 נקודות; תנועת השפם של הצד הפגוע חלשה יותר מזו של הצד הבריא: נקודה אחת; אובדן תנועת שפם בצד הפגוע: 2 נקודות.
- תנוחת קצה האף.
- קצה האף המרכזי: 0 נקודות; קצה האף נוטה לצד הבריא: נקודה אחת.
הערה: ציון כולל של 0 נקודות מצביע על תקין, 1-2 נקודות מצביעות על שיתוק פנים קל (שיתוק), 3-4 נקודות מצביעות על שיתוק פנים ברור (שיתוק), ו-5 נקודות מצביעות על שיתוק פנים מלא15.
- קצה האף המרכזי: 0 נקודות; קצה האף נוטה לצד הבריא: נקודה אחת.
4. זיהוי נוירו-אלקטרופיזיולוגי
הערה: אלקטרוגרפיה של הפנים (ENoG) בוצעה לפני הפציעה, מיד לאחר הניתוח ו-48 שעות לאחר הניתוח (איור 2, טבלה 2, טבלה 3 וטבלה 4).
- הנח את אלקטרודת ההארקה מתחת לעור הגפה התחתונה השמאלית.
- הכנס את אלקטרודת ההקלטה (אלקטרודת מחט קונצנטרית דו קוטבית) לצד הפגוע של שריר המחושים, בעומק חדירה של 5 מ"מ.
- הנח את אלקטרודת הגירוי (אלקטרודת מחט קונצנטרית) על קרום עצב הפנים. לעורר את הקצוות הפרוקסימליים והדיסטליים של עצב הפנים הפגוע בנפרד.
- השתמש בזרם דופק גל מרובע בתדר של 1 הרץ, רוחב גל של 0.1 אלפיות השנייה וטווח סינון של 10-3000 הרץ.
- השתמש בגירויים של 2 mA, 5 mA, 10 mA, 15 mA ו- 20 mA כדי לגרום ליצירת פוטנציאל פעולת שרירים מורכב.
- רשום את ההשהיה (Lm) ואת משרעת השיא (Am) של גל M.
הערה: גל M מתייחס לצורת הגל הראשונה והברורה ביותר שתועדה. הנקודה שבה צורת הגל עוזבת את קו הבסיס היא נקודת ההתחלה של צורת הגל. המרחק מנקודת ההתחלה של קו הבסיס לנקודת ההתחלה של צורת הגל הוא Lm. המרחק בין הפסגות הגבוהות והנמוכות ביותר של צורת הגל הוא Am. - אפשר מרווח של 5 דקות בין כל גירוי כדי להבטיח התאוששות עצבית.
5. בדיקה היסטולוגית
- לאחר השלמת הבדיקות האלקטרופיזיולוגיות, השתמש במיקרו פינצטה כדי להרים את העצב ובמספריים מיקרו כדי לחתוך את דגימת העצב. הדגימה כוללת את תא המטען של עצב הפנים מנקודת הפגיעה ועד לבלוטת הפרוטיד, שהיא סיב העצב בקצה הדיסטלי של נקודת הפגיעה, באורך כולל של כ-0.5 ס"מ.
- תקן את דגימת העצב ב-4% פרפורמלדהיד למשך 24 שעות והכן חלקים משובצים בפרפין16.
- צבעו את החלקים בשיטת צביעת המטוקסילין-אאוזין (H&E)16 והשיגו תמונות בהגדלה של פי 100 ופי 400 באמצעות מיקרוסקופ צילומי אופטי (איור 3).
הערה: לאחר הסרת דגימת העצב ותפירת העור בהרדמה, החולדות הורדמו על ידי נתרן פנטוברביטל (150 מ"ג/ק"ג).
תוצאות
בדיקות התנהגותיות
לפני הניתוח, הציונים של רפלקס מצמוץ, תנועת מישוש ומיקום קצה האף היו 0 נקודות בכל חולדות הניסוי, מה שמצביע על כך שלכל החולדות היה תפקוד עצב פנים שלם. בהערכת תפקוד עצב הפנים 48 שעות לאחר הניתוח, נמצא כי הציונים האישיים של חולדות בכל קבוצת פציעה גדלו. יתר על כן, הציון הכולל עלה בהדרגה עם התארכות זמן הפגיעה בעצב הפנים (טבלה 1).
רישומי פעילות הפנים של חולדות בכל קבוצה 48 שעות לאחר הניתוח הראו שסימטריית הפנים נעלמה בהדרגה עם התארכות זמן הפציעה. בקבוצת הפציעות של שנות ה-30, פניהן של חולדות היו סימטריות בעיקרון. בקבוצת הפציעות של שנות ה-60 ובקבוצת הפציעות של שנות ה-90, קצה האף של החולדות זז לכיוון הצד הבריא (צד ימין). תופעה זו הייתה בולטת יותר בקבוצת הפציעות של שנות ה-90 מאשר בקבוצות אחרות (איור 1).
זיהוי נוירו-אלקטרופיזיולוגי
לפני הניתוח, בדיקות אלקטרופיזיולוגיות מצאו שגירוי הנקב המסטואיד של עצב הפנים יכול לייצר גלי M ביציבות (איור 2A,D,G). מיד לאחר הניתוח, בעת גירוי הקצה הפרוקסימלי של אתר הפציעה, נרשמו גלי M בקבוצת הפציעה של 30 שניות, אך גם Lm וגם Am התארכו ופחתו. בקבוצות הפציעות של שנות ה-60 וה-90, לא נרשמו גלי M. כאשר מגרים את החלק הדיסטלי של אתר הפציעה, ניתן היה לרשום גלי M ביציבות בכל שלוש קבוצות הפציעה, וצורת הגל, Lm ו-Am היו עקביות עם אלה שלפני הניתוח (איור 2B,E,H). לאחר 48 שעות לאחר הניתוח, היו הבדלים משמעותיים בין קבוצות הפציעות (איור 2C,F,I). בקבוצת הפציעה של 30 שניות, גלי M נרשמו הן בגירוי פרוקסימלי והן בגירוי דיסטלי. יתר על כן, לא היה הבדל מובהק סטטיסטית ב-Lm לפני ואחרי הניתוח (ראה טבלה 2). בקבוצת הפציעה של שנות ה-60, גלי M לא תועדו תחת גירוי פרוקסימלי. תחת גירוי דיסטלי, 70% מהחולדות לא תיעדו גלי M. פוטנציאל פעולת שרירים מורכב מוחלש משמעותית (CMAP) נרשם ב-30% מהחולדות. ה-Lm וה-Am התארכו וירדו באופן משמעותי, בהתאמה (ראה טבלה 3). עבור קבוצת הפציעות של שנות ה-90, לא גירוי פרוקסימלי ולא גירוי דיסטלי לא הראה CMAP (ראה טבלה 4).
בדיקה פתולוגית
צביעת H&E הראתה כי לא נגרם נזק לדגימת עצב הפנים בקבוצת ניתוחי הדמה, והמורפולוגיה של עצב הפנים הושלמה. בקבוצת הפגיעות של שנות ה-30, לא הייתה קריסה אקסונלית משמעותית או דה-מיאלינציה של העצב הדיסטלי באתר הפגוע, והמורפולוגיה של האקסונים ומעטפות המיאלין הייתה דומה לזו של קבוצת הביקורת. הגרעינים המוכתמים עמוק עדיין היו מפוזרים באופן שווה, ולא הייתה עלייה משמעותית במספרם. בשתי קבוצות הפגיעה של שנות ה-60 וה-90, נצפו קריסה אקסונלית ושינויים בדמיאלינציה בעצבים הדיסטליים באתר הפגוע, עם נפיחות נראית לעין של סיבי עצב והפרעה נורמלית של אקסונים ומעטפות מיאלין. תחת מיקרוסקופ בעל עוצמה גבוהה (400x) נצפה כי מספר הגרעינים המוכתמים עמוק בדגימה גדל משמעותית, והופיעו מספר רב של גרעינים עגולים, שנחשבו למקרופאגים חודרים. גרעין התא המקורי של שוואן הוגדל גם הוא באופן משמעותי. השינויים הפתולוגיים הנ"ל היו בולטים יותר בקבוצת הפציעות של שנות ה-90 מאשר בקבוצת הפציעות של שנות ה-60 (איור 3).
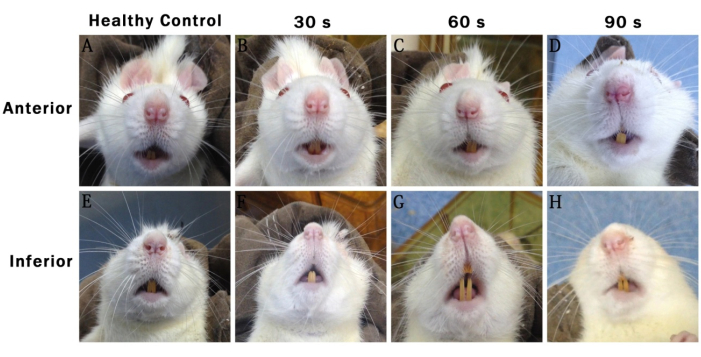
איור 1: תצלומים מייצגים שצולמו 48 שעות אחרי הניתוח שמראים את תווי הפנים של קבוצות שונות של חולדות. (A-D) קדמי: מציג את החלק הקדמי. (E-H) נחות: מציג את החלק התחתון. שליטה בריאה: קבוצת ניתוחי דמה. 30 שניות: קבוצת פציעות של 30 שניות. 60 שניות: קבוצת פציעות של 60 שניות. 90 שניות: קבוצת פציעות של 90 שניות. אנא לחץ כאן לצפייה בגרסה גדולה יותר של איור זה.

איור 2: צורת גל מייצגת של CMAP המושרה הן בסמוך והן רחוק לנקודת הפגיעה העצבית בכל קבוצה בזמנים שונים. (A,D,G) CMAP שנוצר על ידי גירוי בנקב הסטילומסטואיד לפני הפציעה. (ב,ה,ה) CMAP שנוצר על ידי גירויים דיסטליים ופרוקסימליים מיד לאחר הפציעה. (ג,ו,י) CMAP שנוצר על ידי גירויים דיסטליים ופרוקסימליים 48 שעות לאחר הפציעה. ב-B-C, E-F ו-H-I, שתי השורות העליונות של צורות הגל נוצרו על ידי גירוי דיסטלי, בעוד ששלוש השורות התחתונות של צורות הגל נוצרו על ידי גירוי פרוקסימלי. 30 שניות: קבוצת פציעות של 30 שניות. 60 שניות: קבוצת פציעות של 60 שניות. שנות ה-90: קבוצת פציעות של שנות ה-90. אנא לחץ כאן לצפייה בגרסה גדולה יותר של איור זה.
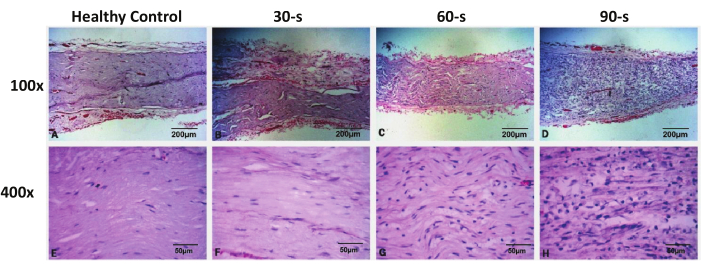
איור 3: תמונות צביעה מייצגות של H&E של עצבי פנים שנכרתו בכל קבוצה לאחר 48 שעות לאחר הפציעה. אנא לחצו כאן לצפייה בגרסה גדולה יותר של איור זה.
| קבוצת ניתוחי דמה | קבוצת פציעות של 30 שניות | קבוצת פציעות של שנות ה-60 | קבוצת פציעות של שנות ה-90 | |
| רפלקס מצמוץ | 0 ± 0 | 0.5 ± 0.53 | 1.4 ± 0.70 | 2 ± 0 |
| תנועת ויבריסה | 0 ± 0 | 0.6 ± 0.52 | 1.0 ± 0.67 | 2 ± 0 |
| מיקום קצה האף | 0 ± 0 | 0.1 ± 0.32 | 0.8 ± 0.42 | 1 ± 0 |
| סה"כ ניקוד | 0 ± 0 | 1.2 ± 0.92 | 3.2 ± 1.23 | 5 ± 0 |
טבלה 1: ציון תפקוד עצב הפנים של חולדה לאחר 48 שעות לאחר הניתוח (n=10).
| לפני הניתוח | מיד לאחר הפציעה | 48 שעות לאחר הפציעה | |||
| פרוקסימלי | דיסטלי | פרוקסימלי | דיסטלי | ||
| Lm (אלפיות השנייה) | 1.12 ± 0.09 | **1.54 ± 0.12 | 1.13 ± 0.19 | 1.13 ± 0.21 | 1.12 ± 0.13 |
| אם (mv) | 4.16 ± 0.52 | **1.36 ± 0.72 | 4.17 ± 0.63 | *3.83 ± 0.75 | *3.92 ± 1.11 |
טבלה 2: חביון (Lm) ומשרעת (Am) של גלי M בנקודות זמן שונות בקבוצת הפגיעה של 30 שניות (n = 10). * מציין הבדל סטטיסטי בין הקבוצות (P < 0.05), ** מציין הבדל מובהק בין הקבוצות (P < 0.01). כל התוצאות הושוו לטרום ניתוח.
| לפני הניתוח | מיד לאחר הפציעה | 48 שעות לאחר הפציעה | |||
| פרוקסימלי | דיסטלי | פרוקסימלי | Δ דיסטלי | ||
| Lm (אלפיות השנייה) | 1.12 ± 0.09 | / | 1.12 ± 0.21 | / | **2.04 ± 0.81 |
| אם (mv) | 4.16 ± 0.52 | / | 4.14 ± 0.56 | / | *3.92 ± 1.11 |
טבלה 3: חביון (Lm) ומשרעת (Am) של גלי M בנקודות זמן שונות בקבוצת הפגיעה של 60 שניות (n = 10). Δ מציין שרק 30% מהחולדות (n = 3) מציגות גלי M. / מציין שלא הופיעה צורת גל. * מציין הבדל סטטיסטי בין הקבוצות (P < 0.05), ** מציין הבדל מובהק בין הקבוצות (P < 0.01). כל התוצאות הושוו לטרום ניתוח.
| לפני הניתוח | מיד לאחר הפציעה | 48 שעות לאחר הפציעה | |||
| פרוקסימלי | דיסטלי | פרוקסימלי | Δ דיסטלי | ||
| Lm (אלפיות השנייה) | 1.12 ± 0.09 | / | 1.13 ± 0.11 | / | / |
| אם (mv) | 4.16 ± 0.52 | / | 4.15 ± 0.67 | / | / |
טבלה 4: חביון (Lm) ומשרעת (Am) של גלי M בנקודות זמן שונות בקבוצת הפגיעה של שנות ה-90 (n = 10). / מציין שלא הופיעה צורת גל.
Discussion
יש צורך ללמוד את מנגנון התיקון של פגיעה בעצב הפנים בחולים עם שיתוק פנים אידיופטי17. מידת הפגיעה בעצב הפנים צריכה לעמוד בדרישות הבאות. ראשית, דרגת הפגיעה בעצב הפנים לא צריכה להיות קלה מדי, כמו סנדרלנד דרגה 1דרגה 18, שיכולה לתקן את עצמה לחלוטין ללא התערבות תרופתית. שנית, זה לא צריך להיות חמור מדי, כמו סנדרלנד מדרגה 5, הדורשת התערבות כירורגית. שלישית, מידת הפגיעה בעצב הפנים צריכה להיות יציבה ואחידה. לכן, חשוב לשלב מבחנים התנהגותיים, אלקטרופיזיולוגיים והיסטולוגיים כבסיס לבחירת המודל.
הגורמים המשפיעים על חוזק פגיעת הריסוק הם גודל הכוח ומשך הפעולה. במחקר זה, השתמשנו במלקחיים לפגיעה כמותית של עצב היקפי מתוצרת עצמית, כאשר הכוח מוגדר ככמותי (50 גרם) וזמן הפעולה כמשתנים (הידוק למשך 30 שניות, 60 שניות ו-90 שניות, בהתאמה). ניקדנו והערכנו את מידת שיתוק הפנים על ידי התבוננות ברפלקס המצמוץ, תנועת הוויבריסה ומיקום קצה האף של החולדות. זה דומה לסולם House Brackmann (H-B) הנפוץ בהערכה קלינית19. מצאנו כי הציון הכולל הממוצע של הערכת תפקוד עצב הפנים היה 1.2 ± 0.92 נקודות בקבוצת הפגיעות של 30 שניות, מה שמעיד על שיתוק קל של עצב הפנים. כאשר זמן הפציעה היה 60 שניות, הציון הכולל הממוצע היה 3.2 ±-1.23 נקודות, והחולדות הראו תסמיני שיתוק פנים ברורים, כגון היעלמות רפלקס המצמוץ, ירידה בפעילות הזרוע ושינויים במיקום קצה האף. בקבוצת הפציעות של שנות ה-90, כל החולדות הראו שיתוק פנים מלא של 5 נקודות.
הזיהוי הנוירו-אלקטרופיזיולוגי הראה כי גירוי של הקצה הפרוקסימלי מיד לאחר הפגיעה הצביע על הולכה מוחלשת בקבוצת הפגיעה של 30 שניות, בעוד שגירוי של הקצוות הפרוקסימליים והדיסטליים לאחר 48 שעות הצביע על התאוששות חלקית של תפקוד ההולכה. משמעות הדבר הייתה שהיה הרס אקסונלי חלקי בעצב הפנים הפגוע ברגע הפציעה. עם זאת, נזק זה היה קל יחסית, והתפקוד הנוירו-מוליך יכול היה לתקן את עצמו חלקית. לכן, מודל קבוצת הפציעות של 30 שניות לא תרם להתבוננות בהשפעת ההתערבות הטיפולית על תיקון עצב הפנים. עבור קבוצת הפציעה של שנות ה-90, לא נצפתה צורת גל בקצה הפרוקסימלי של הגירוי מיד לאחר הפגיעה, מה שמצביע על כך שכל האקסונים באזור המקומי של הפגיעה איבדו את תפקוד ההולכה. עם זאת, לא נצפתה צורת גל בקצה הדיסטלי של הגירוי 48 שעות לאחר מכן, מה שמצביע על כך שכל העצבים בקצה הדיסטלי של נקודת הגירוי עברו ניוון ולריאני תוך 48 שעות, ותפקוד ההולכה העצבית אבד לחלוטין. בשלב זה, צורת הגל לא יכלה להופיע באופן טבעי בקצה הפרוקסימלי של הגירוי. לכן, מודל זה התאים למחקר שיתוק פנים אידיופטי עבור קבוצת הפציעות של שנות ה-60, מצאנו שההשפעות האלקטרופיזיולוגיות שזוהו לא היו יציבות ולא התאימו למחקר הבא.
בדיקת המורפולוגיה של הרקמות מצאה כי כמעט ולא היה שינוי משמעותי בקבוצת הפגיעה של 30 שניות 48 שעות לאחר הפציעה, מה שמצביע על כך שמידת הנזק הייתה קלה ותוקנה בעיקרון, בהתאם לדרגה 1 של סנדרלנד. גם קבוצת הפציעות של שנות ה-60 וגם קבוצת הפציעות של שנות ה-90 הראו את השינויים הפתולוגיים המוקדמים האופייניים לניוון ולריאני20. ביניהם, קבוצת הפגיעות של שנות ה-90 הראתה שינויים משמעותיים יותר, כגון התפוררות אקסונלית, דה-מיאלינציה, התפשטות תאי שוואן וחדירת מקרופאגים, מה שמעיד על דרגת נזק חמורה יותר בקבוצה זו. כל קבוצות הפגיעות לא פגעו בקרום החיצוני של העצב ובפאסיקולוס; לכן, לא הייתה פציעה מדרגה רביעית עד חמישית של סנדרלנד.
למרות שמודל בעלי חיים זה יכול לשקף במדויק את המאפיינים של שיתוק עצב הפנים, הוא לא יכול היה להעריך באופן מלא את השכיחות האמיתית של שיתוק פנים בבני אדם. בהשוואה לשיטות הכנה אחרות, הכוח והזמן של דחיסת עצב הפנים כומתו במחקר זה, והכנת המודל הייתה ניתנת לחזרה. מודל בעלי חיים זה יעזור באבחון וטיפול בשיתוק פנים אידיופטי
Disclosures
המחברים הצהירו כי לא קיימים ניגודי אינטרסים מתחרים.
Acknowledgements
עבודה זו נתמכה על ידי מענקי פרויקט מהקרן הלאומית למדעי הטבע של סין (82203637) והקרן לפיתוח מדע וטכנולוגיה של האוניברסיטה הרפואית נאנג'ינג (NMUB20210220).
Materials
| Name | Company | Catalog Number | Comments |
| 4% paraformaldehyde fixing solution | Beyotime Biotechnology | P0099 | |
| Clean bench | Airtech | ||
| Electronic balance | Shanghai Precision Instrument Factory | AS909 | |
| Freezing microtome | Leica | CM1900 | |
| Hematoxylin eosin (HE) staining kit | Beyotime Biotechnology | C0105S | |
| Ketamine | Sigma | 57074-21-2 | |
| Optical photographic microscope | Olympus | IX90 | |
| Pentobarbital sodium | ChemSrc | 57-33-0 | |
| Quantitative peripheral nerve injury forceps | In-house | Patent number: CN20082015530.3 | |
| Sprague-Dawley rats | Jiangsu Jicui Yaokang Biotechnology Co., Ltd | ||
| Surgical operating microscope | OPMI 1FR proergo | ZEISS |
References
- Gagyor, I., Madhok, V. B., Daly, F., Sullivan, F. Antiviral treatment for Bell's palsy (idiopathic facial paralysis). Cochrane Database Syst Rev. 9 (9), (2019).
- Furukawa, T., et al. The use of basic fibroblast growth factor to treat intractable Bell's palsy administered via transcanal endoscopic ear surgery. Am J Otolaryngol. 45 (1), 104020(2023).
- Qin, Y., et al. To explore the pathogenesis of Bell's palsy using diffusion tensor image. Sci Rep. 13 (1), 15298(2023).
- Teixeira, L. J., Valbuza, J. S., Prado, G. F. Physical therapy for Bell's palsy (idiopathic facial paralysis). Cochrane Database Syst Rev. 12 (12), (2011).
- Mu, H., et al. The alterations and significance of intercellular adhesion molecule-1 in mouse brainstem during herpes simplex virus type 1-induced facial palsy. Appl Biochem Biotechnol. 194 (8), 3483-3493 (2022).
- Fujii, K., et al. Accelerated outgrowth in cross-facial nerve grafts wrapped with adipose-derived stem cell sheets. J Tissue Eng Regen Med. 14 (8), 1087-1099 (2020).
- Joko, T., Yamada, H., Kimura, T., Teraoka, M., Hato, N. Non-recovery animal model of severe facial paralysis induced by freezing the facial canal. Auris Nasus Larynx. 47 (5), 778-784 (2020).
- Cai, J., et al. Neuroprotective effect of brimonidine against facial nerve crush injury in rats via suppressing GFAP/PAF activation and neuroinflammation. ORL J Otorhinolaryngol Relat Spec. 83 (6), 449-456 (2021).
- Eviston, T. J., Croxson, G. R., Kennedy, P. G., Hadlock, T., Krishnan, A. V. Bell's palsy: aetiology, clinical features and multidisciplinary care. J Neurol Neurosurg Psychiatry. 86 (12), 1356-1361 (2015).
- Heckmann, J. G., Urban, P. P., Pitz, S., Guntinas-Lichius, O., Gagyor, I. The diagnosis and treatment of idiopathic facial paresis (Bell's Palsy). Dtsch Arztebl Int. 116 (41), 692-702 (2019).
- Zhang, W., et al. The etiology of Bell's palsy: a review. J Neurol. 267 (7), 1896-1905 (2020).
- Touska, P., et al. Computed tomographic features of the proximal petrous facial nerve canal in recurrent Bell's palsy. Laryngoscope Investig Otolaryngol. 6 (4), 816-823 (2021).
- Murai, A., et al. The facial nerve canal in patients with Bell's palsy: an investigation by high-resolution computed tomography with multiplanar reconstruction. Eur Arch Otorhinolaryngol. 270 (7), 2035-2038 (2013).
- Mourad, S. I., Al-Dubai, S. A., Elsayed, S. A., El-Zehary, R. R. Efficacy of platelet-rich fibrin and tacrolimus on facial nerve regeneration: an animal study. Int J Oral Maxillofac Surg. 51 (2), 279-287 (2022).
- Chen, D., Zhang, D., Xu, L., Han, Y., Wang, H. The alterations of matrix metalloproteinase-9 in mouse brainstem during herpes simplex virus type 1-induced facial palsy. J Mol Neurosci. 51 (3), 703-709 (2013).
- Hu, B., et al. Delivery of basic fibroblast growth factor through an in situ forming smart hydrogel activates autophagy in Schwann cells and improves facial nerves generation via the PAK-1 signaling pathway. Front Pharmacol. 13, 778680(2022).
- Kline, L. B., Kates, M. M., Tavakoli, M. Bell Palsy. JAMA. 326 (19), 1983(2021).
- Kamble, N., Shukla, D., Bhat, D. Peripheral nerve injuries: Electrophysiology for the neurosurgeon. Neurol India. 67 (6), 1419-1422 (2019).
- Machetanz, K., et al. Design and evaluation of a custom-made electromyographic biofeedback system for facial rehabilitation. Front Neurosci. 16, 666173(2022).
- Conforti, L., Gilley, J., Coleman, M. P. Wallerian degeneration: an emerging axon death pathway linking injury and disease. Nat Rev Neurosci. 15 (6), 394-409 (2014).
Reprints and Permissions
Request permission to reuse the text or figures of this JoVE article
Request PermissionExplore More Articles
This article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. All rights reserved