Method Article
Une stratégie chirurgicale efficace pour l’arthrose antéromédiale du genou avec drainage simultané des kystes poplités
Dans cet article
Résumé
Les kystes poplités sont fréquemment retrouvés lors de l’examen préopératoire des patients atteints d’arthrose en préparation à l’arthroplastie unicompartimentale du genou. Ces kystes symptomatiques nécessitent généralement un traitement. Pour ce faire, une arthroplastie unicompartimentale du genou a été réalisée avec drainage interne du kyste poplité sous le même anesthésique.
Résumé
L’arthroplastie unicompartimentale du genou (UKA) est une option de traitement établie pour l’arthrose antéromédiale, et les kystes poplités sont une découverte fréquente dans le genou chez les patients souffrant de douleurs arthrosiques chroniques. Les deux sont si étroitement liés que des kystes poplités sont couramment découverts lors de l’examen préopératoire de l’arthroplastie unicompartimentale du genou. Cependant, il n’existe que quelques rapports sur la prise en charge et l’évolution des kystes poplités chez les patients recevant l’UKA pour l’arthrose du genou (OA) et les kystes poplités. En tant que tel, il est crucial d’évaluer différentes stratégies de traitement et leur prise en charge des kystes poplités. Dans cet article, nous évaluons une stratégie chirurgicale pour les patients atteints d’arthrose antéromédiale du genou et de kystes poplités symptomatiques. Ces patients ont été traités par UKA et drainage interne du kyste poplité. Les résultats présentés ici, couvrant un suivi post-opératoire d’un an, ont démontré que l’UKA et le drainage interne constituent un protocole chirurgical efficace pour traiter l’arthrose antéromédiale avec des kystes poplités symptomatiques.
Introduction
Un kyste poplité est une masse située dans la région poplitée, remplie de liquide, qui est répandue dans les emplacements de lésions intra-articulaires du genou1. De nombreux rapports suggèrent une forte corrélation entre les kystes poplités et l’arthrose du genou (OA)2,3. En conséquence, ~20 % à 42 % des patients atteints d’arthrose du genou présentent également des kystes poplités 1,3,4,5,6,7,8. La plupart des kystes sont rarement symptomatiques et ne nécessitent généralement pas de traitement, tandis que les kystes symptomatiques justifient une résection chirurgicale9.
L’arthroplastie unicompartimentale du genou (UKA) est largement utilisée dans le traitement de l’arthrose antéromédiale du genou OA10,11. Les kystes poplités sont fréquemment découverts lors de l’examen préopératoire UKA. Cependant, il n’existe que quelques rapports sur la prise en charge et l’évolution des kystes poplités chez les patients ayant reçu une UKA pour l’arthrose du genou et les kystes poplités. Cet article décrit un protocole sur la façon de traiter les kystes poplités avec l’UKA.
Protocole
La présente étude a été approuvée par le comité d’éthique du deuxième hôpital de l’Université médicale du Shanxi et tous les patients ont fourni un consentement éclairé écrit.
1. Critères d’inclusion et d’exclusion pour les patients
- Utilisez les critères d’inclusion suivants.
- Sélectionnez les patients diagnostiqués avec une arthrose antéromédiale du genou où le traitement conservateur a échoué. Diagnostiquer l’arthrose antéro-médiale du genou par radiographie antéropostérieure, sur la base d’un compartiment médial du genou rétréci mais d’un compartiment latéral normal.
- Vérifier la présence d’un ligament croisé antérieur intact à l’aide d’évaluations cliniques et peropératoires. Identifier le ligament croisé antérieur grâce à l’imagerie par résonance magnétique (IRM) préopératoire et un signe négatif au test du tiroir antérieur ; Ensuite, vérifiez son intégrité en peropératoire en sondant avec l’instrument à crochet. Un ligament croisé antérieur intact est une condition préalable pour les patients subissant une UKA.
- Sélectionnez les patients ayant une contracture en flexion de <10°. La contracture en flexion signifie que le genou est incapable de s’étendre complètement à 0°, que ce soit activement ou passivement.
- Sélectionner un patient dont l’amplitude de mouvement (ROM) du genou est de >90°. C’est également une condition préalable pour les patients subissant l’UKA.
- Sélectionner les patients diagnostiqués avec des kystes poplités après échographie et examens IRM.
- Avec l’échographie, identifiez un kyste poplité comme une collection bien définie et uniloculaire de liquide anéchoïque ou hypoéchogène entre les tendons de la tête médiale du gastrocnémien et du semi-membraneux.
- Avec l’IRM, identifiez un kyste poplité comme une masse délimitée avec une faible intensité de signal sur l’image pondérée en T1, une intensité de signal élevée sur l’image de saturation en graisse pondérée en fonction de la densité de protons et un col rempli de liquide du kyste communiquant avec l’articulation sur les images axiales.
- Classer les kystes poplités en fonction du grade de genou de Rauschning et Lindgren (R-L), qui est utilisé pour évaluer la gravité des kystes poplités12. Sur la base du grade du genou R-L, classez les kystes comme grade 0, grade I, grade II et grade III. Sélectionnez les kystes préopératoires de grade II et de grade III, qui sont symptomatiques, pour le traitement.
- Utilisez les critères d’inclusion suivants.
- Exclure les patients ayant des antécédents de chirurgie de l’articulation du genou.
- Exclure les patients diagnostiqués comme ayant des kystes poplités asymptomatiques.
- Exclure les patients qui ont abandonné le suivi ou les patients dont les données de suivi sont incomplètes.
2. Techniques chirurgicales
REMARQUE : Le même groupe de chirurgiens a effectué toutes les opérations incluses dans l’étude. De plus, assurez-vous que tous les participants ont subi la procédure chirurgicale standard Oxford UKA avec rachianesthésie10. Dans le cas d’un kyste poplité symptomatique, l’UKA d’Oxford a été réalisée, ainsi que le drainage interne du kyste poplité avant l’implantation de la prothèse unicondylienne médiale du genou de phase III d’Oxford. Effectuez le drainage interne du kyste poplité comme décrit ci-dessous.
- Mettre le patient sous anesthésie rachidienne conformément à la procédure opératoire standard. Assurez-vous de la perte complète de sensation sous la taille du patient pour confirmer une anesthésie correcte.
- Utilisez une lame de scie oscillante pour exciser le plateau. Faites levier sur le plateau avec un ostéotome large et retirez-le. Identifiez un large espace entre le tibia et le fémur à la suite duquel la sortie interne du kyste peut être visualisée (Figure 1).
- Ouvrez la sortie interne du kyste à 5-8 mm avec un couteau. Cela aidera à élargir et à clarifier la communication entre l’articulation et le kyste et à rétablir le flux de fluide bidirectionnel.
- Pressez le kyste poplité à la main à l’extérieur de la peau jusqu’à ce que tout le liquide visqueux du kyste s’écoule dans la cavité articulaire par la sortie du kyste. Aspirez le liquide de kyste restant en appliquant 30 kPa de pression négative.
- Fraisez le condyle fémoral à l’aide du nombre de manchons requis par la technique d’équilibrage des ligaments et d’un coupe-lame. Cimenter la prothèse séquentiellement du côté tibial vers le côté fémoral lorsque le test d’implantation d’essai est satisfaisant. Terminez la reconstruction en enclenchant le roulement choisi et la procédure est terminée.
3. Rééducation postopératoire
- Demandez aux patients d’effectuer des levées de jambes droites et des exercices isométriques le premier jour après la chirurgie. Pour améliorer la fonction du genou, demandez aux patients d’effectuer des exercices complets de mise en charge, y compris la position debout et la marche lente à l’aide d’un déambulateur, 2 jours après l’opération.
- Pour l’analgésie postopératoire, assurez-vous que tous les patients reçoivent une administration postopératoire de 40 mg de parécoxib par voie intraveineuse toutes les 8 heures. Pour prévenir la formation de caillots sanguins, administrez aux patients un traitement anticoagulant avec une dose de 10 mg de rivaroxaban par jour 1 à 2 semaines après l’opération.
4. Évaluation de l’efficacité
- Obtenir un score d’échelle visuelle analogique (EVA) pour tous les patients13. Utilisez le score EVA pour indiquer le degré de douleur en demandant au patient de faire une marque sur la ligne horizontale en fonction de son ressenti : 2 à 4 points représentent une douleur légère, 5 à 7 points représentent une douleur modérée et 8 à 9 points représentent une douleur intense.
- Obtenir un score d’hôpital pour chirurgie spéciale (HSS) pour tous les patients14. Le score HSS comprend principalement six aspects de la douleur, de la fonction, de la mobilité articulaire, de la force musculaire, de la déformation de la flexion du genou et de la stabilité du genou. Classez le score comme suit : >85 comme excellent, 70-84 comme bon, 60-69 comme passable et <59 comme mauvais.
- Obtenir un score de l’indice d’arthrite des universités Western Ontario et McMaster (WOMAC) pour tous les patients15. Le score WOMAC évalue le genou à travers trois domaines : la douleur, la raideur et la fonction articulaire. Les scores varient de 0 à 96 pour l’ensemble du WOMAC, où 0 représente le meilleur état de santé et 96 le pire état possible. Plus le score est élevé, plus la fonction est médiocre.
- Attribuez un grade12 au genou de Rauschning et Lindgren (R-L) pour évaluer la gravité des kystes poplités. Sur la base du grade du genou R-L, classez les kystes en grade 0, grade I, grade II et grade III comme décrit ci-dessous.
- Kyste de grade a 0 pour l’absence d’enflure ou de douleur, pas de limitation de l’amplitude des mouvements, pas d’instabilité ou de faiblesse, et pas de limitation au travail ou à la participation sportive.
- Grade a kyste comme I pour un léger gonflement et une gêne après un exercice intense, une certaine faiblesse ou une certaine faiblesse, une atrophie musculaire de <1 cm, une limitation négligeable de l’amplitude de mouvement (<10°), pas de travail acharné et pas de sports intenses tels que l’athlétisme ou un jeu de ballon.
- Kyste de grade A II pour gonflement modéré, douleur après un effort modéré, instabilité légère ou modérée, blocage et atrophie musculaire de 1 à 2 cm, limitation de l’amplitude de mouvement entre 10° et 20°, pas de travail physique, participation limitée à des sports.
- Kyste de grade A III pour gonflement considérable et tendu, douleur intense interférant avec les activités de la vie quotidienne, douleur au repos, instabilité invalidante, contractures et atrophie musculaire de >2 cm, limitation de l’amplitude de mouvement >20°, arrêt de travail en raison d’un dérangement du genou, absence de participation à des sports.
Résultats
Évaluation clinique
Chaque patient a été suivi pendant au moins 1 an après l’opération. À 1 an après l’opération, le score EVA postopératoire a significativement diminué, passant de 7,0 ± 0,9 à 0,6 ± 0,7 (P < 0,05) ; le score HSS s’est amélioré de 48,3 ± 8,5 en préopératoire à 87,8 ± 4,6 (P < 0,05) ; et le score WOMAC est passé de 56,0 ± 9,6 avant l’opération à 11,6 ± 5,0 (P < 0,05). Les symptômes des kystes poplités ont été instantanément soulagés pour les huit patients après la récupération de l’anesthésie. Six patients (75 %) avaient un grade R-L de 0, et deux patients (25 %) avaient un grade l ; Les kystes poplités ont disparu chez 7 patients (87,5 %) et ont diminué chez 1 patient (12,5 %) à 1 an postopératoire (Tableau 1).
Analyse de cas typique
Cas 1
Un homme de 75 ans a été présenté à l’hôpital pour une douleur au genou gauche du côté médial. Les principales plaintes étaient la douleur au genou, l’enflure et la douleur dans la fosse poplitée après un exercice doux, et l’incapacité de participer à des activités récréatives normales. Les images des tests effectués sur le genou sont présentées ci-dessous (Figure 2). Le diagnostic d’arthrose antéromédiale du genou a montré la présence d’un kyste poplité symptomatique (grade R-L ll) et a été confirmé par l’étude des antécédents du patient et la réalisation d’un examen clinique, d’une radiographie et d’une IRM. Lorsque l’ostéotomie du fémur et du tibia a été terminée, l’ouverture de connexion au kyste a été localisée et élargie à l’aide d’un couteau (Figure 2C). Ensuite, la prothèse de genou unicondylienne médiale de phase III d’Oxford a été implantée (Figure 2D).
Cas 2
Un homme de 82 ans qui se plaignait de douleurs à la face médiale du genou, ainsi que d’un gonflement et de douleurs dans le reste de la fosse poplitée a été admis à l’hôpital. Les radiographies préopératoires, l’IRM et l’échographie ont confirmé que le patient souffrait d’arthrose médiale du genou associée à un kyste poplité symptomatique (grade R-L lll). Après une évaluation préopératoire minutieuse, il était clair que l’UKA seul ne soulagerait pas adéquatement les symptômes. Enfin, sous le même anesthésique, une arthroplastie unicompartimentale du genou Oxford et un drainage interne du kyste poplité ont été effectués. Les symptômes des kystes poplités ont été instantanément soulagés après la récupération de l’anesthésie. Un bon résultat fonctionnel a été présenté après 1 an de suivi (Figure 3).
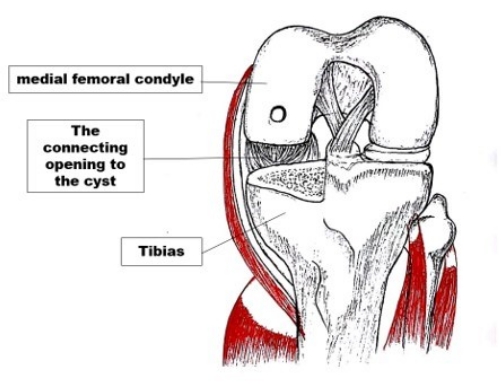
Figure 1 : Trouver l’ouverture intra-articulaire du kyste. L’ouverture de liaison peut être identifiée lorsque l’ostéotomie du tibia a été terminée. L’ouverture est si visible qu’elle peut être vue à l’œil nu. Veuillez cliquer ici pour voir une version agrandie de cette figure.
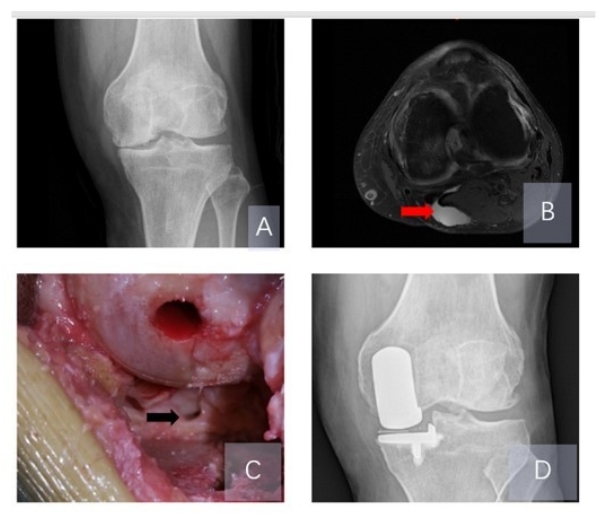
Figure 2 : Photo du cas 1. (A) La radiographie antéro-postérieure a montré une maladie articulaire dégénérative du compartiment médial. (B) La vue axiale de l’IRM a montré un kyste poplité préopératoire (flèche rouge). (C) L’emplacement de l’ouverture de connexion au kyste peut être identifié en vision directe après la fin de l’ostéotomie du fémur et du tibia dans l’UKA (flèche noire). (D) La radiographie postopératoire antéro-postérieure a montré une bonne mise en place de l’implant. Veuillez cliquer ici pour voir une version agrandie de cette figure.

Figure 3 : Photo du cas 2. (A,B) L’IRM axiale et sagittale a montré un kyste poplité géant en préopératoire (flèche noire) et l’ouverture de connexion au kyste est visible (flèche rouge). (C) La radiographie AP montrant la maladie articulaire dégénérative dans le compartiment médial. (D) L’emplacement de l’ouverture de connexion au kyste peut être dilaté à l’aide d’un couteau (flèche blanche). Veuillez cliquer ici pour voir une version agrandie de cette figure.
| Avant la chirurgie | Suivi à 1 an | P | |
| SVA | 7±0.9 | 0,6±0,7 | <0,0001 |
| HSS | 48.3.0±8.5 | 87,8±4,6 | <0,0001 |
| WOMAC | 56,0±9,6 | 11.6±5.0 | <0,0001 |
| Grade Rauschning-Lindgren | <0,0001 | ||
| Grade 0 | 0 | 6 | |
| Catégorie I | 0 | 2 | |
| Catégorie II | 6 | 0 | |
| Grade III | 2 | 0 |
Tableau 1 : Scores avant et après la chirurgie. Le tableau montre une amélioration significative des scores postopératoires par rapport aux scores préopératoires.
Discussion
Un kyste poplité, également connu sous le nom de kyste de Baker, est un trouble de l’articulation du genou qui est répandu chez la population d’âge moyen et plus âgée16,17. L’incidence des kystes poplités, en combinaison avec une maladie symptomatique de l’articulation du genou, est comprise entre 9,2 % et 38 %, selon l’emplacement et l’analyse 18,19,20. Environ 20 % à 42 % des patients atteints d’arthrose du genou ont également des kystes poplités 1,3,4,5,6,7,8. Dans le domaine de la médecine sportive, la plupart des universitaires ont désigné les grades II et Lll comme des indicateurs de la chirurgie, tandis que les grades 0 et l sont désignés comme des kystes poplités qui peuvent être gérés par l’observation et le réconfort. Hommel et al.21 ont démontré que la prévalence des kystes poplités, détectés par échographie, était de 9,2 % chez 1 508 patients atteints d’arthrose terminale subissant un traitement par arthroplastie totale du genou (ATG). Contrairement à cette étude, le kyste poplité dans le Hommel et. al. n’a pas été traitée. En conséquence, 85,3 % des patients qui ont subi une ATG avaient toujours des kystes poplités, tandis que 35,6 % des patients ont ressenti de la douleur ou d’autres symptômes associés aux kystes lors du suivi à 1 an. Malgré le manque de statistiques précises, nous avons également vu certains patients en clinique avec des kystes poplités symptomatiques après UKA. Par conséquent, la technique chirurgicale que nous rapportons peut être utile pour éviter les kystes poplités symptomatiques après UKA.
Historiquement, l’excision ouverte du kyste poplité est la méthode de traitement la plus courante. Cependant, chez les patients nécessitant une opération de remplacement du genou en phase terminale (ATG ou UKA), le kyste poplité n’est normalement pas traité. En effet, une exérèse ouverte du kyste nécessite de placer les patients en position couchée pour effectuer une approche postérieure. Malheureusement, cette stratégie peut exacerber les complications de la plaie, l’enflure du mollet et la thrombose veineuse profonde22. Dans l’étude de Lindegren et al.23, le taux élevé de récidive du kyste poplité résultait de lésions intra-articulaires persistantes et d’un épanchement récurrent associé. Une autre stratégie pour corriger les maladies valvulaires unidirectionnelles consiste à élargir l’ouverture du kyste sous arthroscopie. Il a été démontré que cette stratégie avait un taux de réussite de 95 % 5,24,25. Ainsi, la chirurgie d’ouverture/d’élargissement du kyste peut être considérée comme une stratégie efficace pour enlever les kystes poplités 24,26,27,28,29. Comme indiqué précédemment, il est crucial de retirer la valve unidirectionnelle de la cavité du kyste et la bourse musculo-squelettique de la tunique gastrocnémien afin de favoriser une circulation bidirectionnelle du liquide articulaire30. Bien que les techniques susmentionnées n’aient été décrites que par arthroscopie, nous avons combiné Oxford UKA avec un drainage interne du kyste poplité, dans l’approche décrite ici.
Nous avons effectué le drainage interne du kyste poplité avant l’implantation de la prothèse Oxford UKA. L’ouverture du kyste qui se connecte à l’articulation a été identifiée en vision directe juste en dessous du pli du genou postérieur lors de l’ostéotomie du fémur et du tibia. Cette ouverture a ensuite été élargie à l’aide d’un couteau pour fournir un écoulement de fluide articulaire bidirectionnel sans arthroscopie. L’étude a rapporté un taux de réussite élevé où les kystes poplités ont disparu chez sept patients (87,5 %) et diminué chez un patient (12,5 %) à 1 an postopératoire et tous les kystes poplitéaux symptomatiques ont été instantanément soulagés après l’opération. Il est possible que le nettoyage des tissus mous postérieurs pendant l’opération élimine par inadvertance le mécanisme de la valve unidirectionnelle qui forme le kyste de la fosse, mais cela ne peut pas être contrôlé, et un dégagement excessif des tissus mous postérieurs peut entraîner des complications potentielles. Il n’y a pas eu de complications dans les huit cas présentés ci-dessus, mais les chirurgiens moins expérimentés devraient faire plus attention car le kyste est proche des vaisseaux et des nerfs poplités.
Les limites de cette étude sont les suivantes. L’étude a un échantillon de petite taille et une courte période de suivi dans le cas de tous les patients. Dans les études futures, une taille d’échantillon plus grande et une période de suivi plus longue devront être incluses pour évaluer l’efficacité des chirurgies. Il n’y a pas d’IRM postopératoire à comparer à l’IRM préopératoire. De plus, l’étude actuelle ne dispose pas d’un groupe témoin où les patients atteints d’arthrose unicompartimentale du genou, en combinaison avec des kystes poplités symptomatiques, ont été traités avec l’UKA seul.
Déclarations de divulgation
Les auteurs n’ont rien à divulguer.
Remerciements
Cette recherche a été financée par une subvention du Programme du Fonds pour les activités scientifiques de certains professionnels de retour à l’étranger dans la province du Shanxi (numéro de subvention : 20210008).
matériels
| Name | Company | Catalog Number | Comments |
| Excel | Microsoft | digital table software | |
| Magnetic resonance inspection (MRI) | General Electric Company | Imaging examination of popliteal cyst before and after surgery. | |
| Oxford® Partial Knee surgery system | ZIMMER BIOMET | NONE | For the catalog numbers refer to Oxford Partial Knee Microplasty Instrumentation (femoral component, tibial component, meniscus bearing) |
| ultrasound | General Electric Company | we used ultrasound to observe changes in the postoperative cysts |
Références
- Liao, S. -T., Chiou, C. -S., Chang, C. -C. Pathology associated to the Baker's cysts: a musculoskeletal ultrasound study. Clinical Rheumatology. 29 (9), 1043-1047 (2010).
- Jiang, J., Ni, L. Arthroscopic internal drainage and cystectomy of popliteal cyst in knee osteoarthritis. Journal of Orthopaedic Surgery and Research. 12 (1), 1-6 (2017).
- Razek, A. A. K. A., El-Basyouni, S. R. Ultrasound of knee osteoarthritis: interobserver agreement and correlation with Western Ontario and McMaster Universities Osteoarthritis. Clinical Rheumatology. 35 (4), 997-1001 (2016).
- Rupp, S., Seil, R., Jochum, P., Kohn, D. Popliteal cysts in adults. Prevalence, associated intraarticular lesions, and results after arthroscopic treatment. American Journal of Sports Medicine. 30 (30), 112-115 (2002).
- Gu, H., Bi, Q., Chen, J. Arthroscopic treatment of popliteal cyst using a figure-of-four position and double posteromedial portals. International Orthopaedics. 43 (6), 1503-1508 (2019).
- Johnson, L. L., Van Dyk, G. E., Johnson, C. A., Bays, B. M., Gully, S. M. The popliteal bursa (Baker\"s cyst): An arthroscopic perspective and the epidemiology. Arthroscopy: The Journal of Arthroscopic & Related Surgery: Official Publication of the Arthroscopy Association of North America and the International Arthroscopy Association. 13 (1), 66-72 (1997).
- Bui-Mansfield, L. T., Youngberg, R. Baker's cyst. Magnetic Resonance Imaging (MRI). 5, 18(2009).
- Fam, A., Wilson, S., Holmberg, S. Ultrasound evaluation of popliteal cysts on osteoarthritis of the knee. The Journal of Rheumatology. 9 (3), 428-434 (1982).
- Zhang, M., et al. Arthroscopic internal drainage with cyst wall resection and arthroscopic internal drainage with cyst wall preservation to treat unicameral popliteal cysts: A retrospective case-control study. Orthopaedic Surgery. 13 (4), 1159-1169 (2021).
- Murray, D. W., Parkinson, R. W. Usage of unicompartmental knee arthroplasty. Bone & Joint Journal. 100 (4), 432(2018).
- Wal Hamilton, T., et al. Evidence-based indications for mobile-bearing unicompartmental knee arthroplasty in a consecutive cohort of thousand knees. The Journal of Arthroplasty. 32 (6), 1779-1785 (2017).
- Rauschning, W., Lindgren, P. G. Popliteal cysts (Baker's cysts) in adults. I. Clinical and roentgenological results of operative excision. Acta Orthopaedica Scandinavica. 50 (5), 583-591 (1979).
- Crichton, N. Information point: Visual analogue scale (VAS). Journal of Clinical Nursing. 10 (5), 706(2001).
- Bach, C. M., et al. Scoring systems in total knee arthroplasty. Clinical Orthopaedics and Related Research. 399 (1976-2007), 184-196 (2002).
- Ackerman, I. Western ontario and mcMaster universities osteoarthritis index (WOMAC). Australian Journal of Physiotherapy. 55 (3), 213(2009).
- Baker, W. On the formation of synovial cysts in the leg in connection with disease of the knee joint. Clinical Orthopaedics and Related Research. (299), 2-10 (1877).
- Herman, A. M., Marzo, J. M. Popliteal cysts: a current review. Orthopedics. 37 (8), 678-684 (2014).
- Johnson, L. L., Van Dyk, G. E., Johnson, C. A., Bays, B. M., Gully, S. M. The popliteal bursa (Baker's cyst): an arthroscopic perspective and the epidemiology. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 13 (1), 66-72 (1997).
- Sansone, V., De Ponti, A., Paluello, G. M., Del Maschio, A. Popliteal cysts and associated disorders of the knee. International Orthopaedics. 19 (5), 275-279 (1995).
- Sansone, V., de Ponti, A., Paluello, G. M., del Maschio, A. Popliteal cysts and associated disorders of the knee. Critical review with MR imaging. International Orthopaedics. 19 (5), 275-279 (1995).
- Hommel, H., Becker, R., Fennema, P., Kopf, S. The fate of Baker's cysts at mid-term follow-up after total knee arthroplasty. The Bone & Joint Journal. 102 (1), 132-136 (2020).
- Rauschning, W., Lindgren, P. G. Popliteal cysts (Baker's cysts) in adults: I. Clinical and roentgenological results of operative excision. Acta Orthopaedica Scandinavica. 50 (5), 583-591 (1979).
- Lindgren, P. G., Willen, R. Gastrocnemio-Semimembranosus bursa and its relation to the knee joint: I. Anatomy and histology. Acta Radiologica: Diagnosis. 18 (5), 497-512 (1977).
- Ohishi, T., et al. Treatment of popliteal cysts via arthroscopic enlargement of unidirectional valvular slits. Modern Rheumatology. 25 (5), 772-778 (2015).
- Takahashi, M., Nagano, A. Arthroscopic treatment of popliteal cyst and visualization of its cavity through the posterior portal of the knee. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 21 (5), 638(2005).
- Sansone, V., De Ponti, A. Arthroscopic treatment of popliteal cyst and associated intra-articular knee disorders in adults. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 15 (4), 368-372 (1999).
- Ahn, J. H., Lee, S. H., Yoo, J. C., Chang, M. J., Park, Y. S. Arthroscopic treatment of popliteal cysts: clinical and magnetic resonance imaging results. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 26 (10), 1340-1347 (2010).
- Jin, H. C. Clinical results of direct arthroscopic excision of popliteal cyst using a posteromedial portal. Knee Surgery & Related Research. 24 (4), 235-240 (2012).
- Ujjval, D., Harshvardhan, J., Chetan, R., Loya, N. Arthroscopic treatment of popliteal cyst and visualization of its cavity through the posterior portal of the knee. National Journal of Integrated Research in Medicine. 1 (1), 25-29 (2010).
- Herman, A. M., Marzo, J. M. Popliteal cysts: a current review. Orthopedics. 37 (8), 678(2014).
Réimpressions et Autorisations
Demande d’autorisation pour utiliser le texte ou les figures de cet article JoVE
Demande d’autorisationThis article has been published
Video Coming Soon