Method Article
Ретроспективное исследование эндоскопической хирургии для лечения паравертебрального абсцесса у больных туберкулезом позвоночника
В этой статье
Резюме
В этом исследовании оценивали эндоскопическую обработку для лечения паравертебральных абсцессов у пациентов с туберкулезом позвоночника. По сравнению с обычной хирургией, она значительно сократила время операции, кровопотерю, пребывание в больнице, облегчение боли и неврологические исходы, с меньшим количеством осложнений и рецидивов. Эти результаты подчеркивают его эффективность и безопасность. Рекомендуется дальнейшее долгосрочное обучение.
Аннотация
Туберкулез позвоночника (ТБ) остается серьезной проблемой глобального здравоохранения, что требует разработки инновационных стратегий лечения. Данное клиническое исследование было направлено на оценку эффективности и безопасности эндоскопической обработки как минимально инвазивного подхода к лечению паравертебральных абсцессов у пациентов с туберкулезом позвоночника. В ретроспективное исследование было включено 52 пациента с диагнозом абсцессы паравертебрального туберкулеза. Пациенты были разделены на две группы: группу эндоскопической обработки (n = 30) и группу обычной открытой хирургии (n = 22), в зависимости от типа операции, которую они получили. Клинические исходы оценивались на исходном уровне, после лечения и при последующих визитах через регулярные промежутки времени, включая время операции, интраоперационную кровопотерю, общую продолжительность пребывания в больнице, облегчение боли и неврологическое улучшение. Результаты данного исследования демонстрируют, что эндоскопическая санация является высокоэффективным методом лечения паравертебральных абсцессов у пациентов с туберкулезом позвоночника. У пациентов в группе эндоскопической обработки зубов наблюдалось значительное улучшение времени операции, интраоперационной кровопотери, общей продолжительности пребывания в больнице, облегчения боли и неврологического улучшения по сравнению с пациентами в группе обычной открытой хирургии. Кроме того, эндоскопический подход привел к меньшему количеству осложнений, таких как раневые инфекции и послеоперационная нестабильность, при этом в течение периода наблюдения не наблюдалось случаев рецидива. Таким образом, данное клиническое исследование подчеркивает потенциал эндоскопической обработки как безопасного и эффективного метода лечения туберкулеза позвоночника. Методика не только эффективно устраняет инфицированные ткани, но и обеспечивает более быстрое восстановление пациента и снижает количество послеоперационных осложнений. Необходимы дополнительные исследования и долгосрочные последующие исследования, чтобы подтвердить долгосрочную эффективность и безопасность эндоскопической обработки в качестве стандартного метода лечения туберкулеза позвоночника.
Введение
Риск заболевания туберкулезом в последнее десятилетие увеличивается в связи с ростом штаммов лекарственно-устойчивых бактерий туберкулеза и распространенностью пациентов, живущих с ВИЧ. По оценкам, только в 2021 году в мире было зарегистрировано 10 миллионов новых случаев заболевания туберкулезом и 1,6 миллиона случаев смерти от туберкулеза, что больше, чем 1,5 миллиона в 2020году1. Туберкулез костей и суставов составляет около 1-2% всех больных туберкулезом, а туберкулез позвоночника — 50% всех случаев туберкулеза скелета2. Туберкулез позвоночника часто вызывает боль и симптомы системного отравления туберкулезом. В тяжелых случаях это может привести к кифотической деформации из-за эрозии позвонков, травмы спинного мозга и паралича. Активная диагностика и лечение могут помочь облегчить симптомы и создать благоприятные условия для восстановления нервной системы 3,4.
В литературе по лечению туберкулеза грудной клетки и поясничного отдела описывается несколько протоколов, включая схему противотуберкулезных препаратов, таких как изониазид, пиразинамид, рифампицин и этамбутол, различные хирургические подходы, такие как передняя радикальная обработка с помощью сращения трансплантата или задняя обработка с помощью сращения и фиксации, а также минимально инвазивные методы. Противотуберкулезная химиотерапия является основным методом лечения туберкулеза позвоночника (ST). Хирургическое вмешательство рекомендуется в случаях явной нестабильности позвонков, отсутствия ответа на химиотерапию, нарастающей деформации позвоночника, тяжелого неврологического дефицита или больших паравертебральных абсцессов (ПА) с компрессией эпидурального пространства или без нее. Отчеты показывают, что от 10% до 43% случаев туберкулеза позвоночника осложняются тяжелым кифозом и функциональными повреждениями нервов, что требует хирургического лечения в первую очередь для удаления поражения и облегчения компрессии нерва. Целью всегда был выбор безопасного, эффективного и менее инвазивного метода лечения туберкулеза позвоночника 7,8. Минимально инвазивные операции на позвоночнике (MIS) часто используются для лечения дегенеративных заболеваний позвоночника. Среди них полные эндоскопические операции – установленная разновидность MIS – эффективно используются для лечения грыж межпозвоночных дисков и стеноза позвоночного канала. Тем не менее, их эффективность в санации поражений туберкулеза позвонков остается недостаточно изученной 9,10.
С января 2016 года в Больнице дружбы Урумчи проводится минимально инвазивная передняя санация для лечения туберкулеза поясничного отдела с паравертебральным абсцессом. Чтобы обеспечить ориентир для будущей клинической практики, мы сравнили результаты этого уникального метода с традиционной задней фиксацией в сочетании с техниками передней обработки.
протокол
Все процедуры, участвующие в текущем исследовании, были одобрены этическим комитетом больницы дружбы Урумчи, и все пациенты согласились на публикацию своего клинического материала при условии, что их личность не будет раскрыта. С января 2018 г. по январь 2023 г. проведен ретроспективный анализ клинических и рентгенологических материалов, а также анализ крови пациентов, получавших переднюю обработку по поводу туберкулеза поясничного отдела позвоночника с паравертебральным абсцессом. Диагноз туберкулеза позвоночника был подтвержден тестами T-SPOT, МРТ и КТ позвоночника, а также культуральными пробами тканевых кислотоустойчивых бацилл 4,7,8. Коммерческие детали оборудования, задействованного в этом исследовании, перечислены в Таблице материалов.
1. Предоперационная подготовка
- Проведение плановых лабораторных обследований, включая СОЭ, СЛР и тесты на антитела к туберкулезу, для всех пациентов при поступлении.
- Выполняйте рентгенографию, компьютерную томографию и МРТ для планирования хирургического вмешательства.
ПРИМЕЧАНИЕ: На рисунках 1A, B изображена репрезентативная сагиттальная и горизонтальная МРТ, подтверждающая наличие туберкулеза. - Запишите основную информацию, в том числе баллы по шкале боли в спине по шкале VAS11, индекс инвалидности по шкале Освестри (ODI)12 и баллы по шкале ASIA спинного мозга(13).
- Применять четыре противотуберкулезных препарата (изониазид, рифампицин, этамбутол, стрептомицин/пиразинамид) в течение 4 недель до операции.
- Внимательно следите за функцией печени во время лечения.
- Назначайте операцию, когда общее состояние пациента подходит для вмешательства и когда скорость оседания эритроцитов (СОЭ) ниже 40 мм/ч.
2. Хирургическая процедура эндоскопической обработки раны
- Анестезия и позиционирование
- Проведение общей анестезии (в соответствии с утвержденными в учреждении протоколами) и проведение интубации трахеи14.
- Положите пациента в положение лежа на операционном столе.
- Подготовка поля операции
- Тщательно продезинфицируйте операционную область для поддержания асептических условий.
- Накройте пациента стерильным полотенцем, чтобы обеспечить стерильное поле вокруг места операции.
- Планирование разреза
- Используйте рентгеноскопию С-дуги, чтобы точно определить точную точку для хирургического разреза.
- Определив точное местоположение, сделайте небольшой разрез в определенной точке, обеспечив минимальное разрушение тканей.
- Оценка и планирование обработки
- Оцените тяжесть инфекции и степень повреждения тканей с помощью визуального и визуального осмотра.
- На основе этой оценки спланируйте диапазон санации, необходимый для эффективного лечения инфекции.
- Процедура эндоскопической обработки
- Используйте рентгеновский аппарат С-дуги для определения проекции поверхности пораженного пространства. Выберите правосторонний фораминальный уровень поражения в качестве места прокола иглой.
- Наклоните иглу для пункции под углом 20-35 градусов относительно туловища пораженного позвоночника, чтобы облегчить расширение пути мягких тканей вдоль иглы в сторону спинномозгового канала.
- После подтверждения положения рентгеноскопическим методом сделайте разрез на 5 мм заостренным скальпелем и установите подкожный тоннель через разрез.
- Начните процедуру с тщательного удаления паравертебрального абсцесса, чтобы устранить основной источник инфекции.
- Проведение хирургического лечения туберкулеза поясничного отдела позвоночника, которое включает декомпрессию позвоночного канала, невролиз, радиочастотную абляцию диска и установку катетера межпозвоночного пространства 3,5,10.
- При непрерывном орошении стерильным физиологическим раствором с помощью нуклеототомических щипцов и биопсийных щипцов через фораминальный эндоскоп удаляют гнойные выделения и казеозные некротические ткани, а также иссекают секвестр, тщательно очищая очаг поражения.
- Соберите образцы тканей из очага поражения для бактериологического посева, тестирования на чувствительность к лекарствам и патологоанатомического исследования. Добиться полного рельефа переднего края нерва и твердой мозговой оболочки.
- После резекции поражения имплантатируйте соответствующий аутологичный костный трансплантат, обычно собранный из заднего гребня подвздошной кости, между позвонками, проверяя эффективность фиксации трансплантата с помощью рентгена.
- Назначайте местное лечение антибиотиками путем введения 2 г стрептомицина и 0,3 г изониазида непосредственно в пораженный участок для усиления инфекционного контроля и поддержки заживления.
- Вставьте дренажную трубку в область операции, чтобы обеспечить послеоперационный дренаж жидкости, снижая риск накопления жидкости и последующей инфекции.
- Тщательно закройте разрез, убедившись, что все слои надежно зашиты с помощью швов размера 1, чтобы обеспечить оптимальное заживление и свести к минимуму риск послеоперационных осложнений.
ПРИМЕЧАНИЕ: На рисунке 1C показана удаленная больная ткань после эндоскопической операции.
- Используйте рентгеновский аппарат С-дуги для определения проекции поверхности пораженного пространства. Выберите правосторонний фораминальный уровень поражения в качестве места прокола иглой.
3. Послеоперационный уход после эндоскопической обработки
- Внимательно следите за послеоперационным дренажем и удаляйте дренажную трубку, как только выход составляет менее 5 мл в день, обычно в течение 2-4 недель.
- Продолжайте лечение пациента по схеме стандартной противотуберкулезной терапии, состоящей из комбинации Изониазида (0,3 г, 1 раз в сутки), Рифампицина (0,45 г, 1 раз в сутки), Пиразинамида (0,5 г, 3 раза в день) и Этамбутола (0,75 г, 1 раз в сутки) в течение первых 2 месяцев. Затем следует комбинация Изониазида (0,3 г, один раз в день) и Рифампицин (0,45 г, один раз в день) в течение следующих 4 месяцев.
- Регулярно осматривайте пациента с последующей визуализацией и анализами крови для контроля заживления и своевременного выявления любых признаков осложнений.
4. Традиционная задняя санация
- Провести общую анестезию (в соответствии с утвержденными в учреждении протоколами) и уложить пациента на операционный стол лежа.
- Тщательно продезинфицируйте операционную область и накройте ее стерильным полотенцем для поддержания стерильности поля. Используйте рентгеноскопию С-дуги для определения и маркировки места разреза. Сделайте продольный разрез в 10-15 см по центральной линии позвоночника.
- Осторожно обнажите пораженные позвонки вместе с 1-2 соседними нормальными позвонками выше и ниже целевой области. Тщательно промойте гнойник обычным физиологическим раствором, чтобы очистить его от гнойного материала и мусора.
- Назначайте локализованное лечение антибиотиками путем введения 2 г стрептомицина и 0,3 г изониазида непосредственно в очаговую область для обеспечения эрадикации бактериальной инфекции.
- Вставьте дренажную трубку в операционное место для послеоперационного дренажа. Закройте разрез с помощью швов размера 1 слоями, обеспечивая надежное закрытие раны для облегчения заживления и минимизации риска инфекции.
- После операции контролируйте выход дренажа и удалите дренажную трубку, когда объем уменьшится до менее чем 50 мл в день. Продолжайте следовать стандартным послеоперационным протоколам, включая противотуберкулезную терапию и регулярное последующее наблюдение и анализы крови, чтобы обеспечить надлежащее заживление и контролировать любые признаки осложнений.
5. Послеоперационный уход после традиционной задней обработки
- Дренажную трубку удаляют, когда ежедневный объем дренажа составляет менее 20 мл, обычно через 5-7 дней после операции.
- Продолжайте лечение пациента по схеме стандартной противотуберкулезной терапии, состоящей из комбинации Изониазида (0,3 г, 1 раз в сутки), Рифампицина (0,45 г, 1 раз в сутки), Пиразинамида (0,5 г, 3 раза в день) и Этамбутола (0,75 г, 1 раз в сутки) в течение первых 2 месяцев. Затем следует комбинация Изониазида (0,3 г, один раз в день) и Рифампицин (0,45 г, один раз в день) в течение следующих 4 месяцев.
- Получите рентгеновские снимки через 3 месяца, 6 месяцев и 1 год после операции.
- Своевременно проверяйте СОЭ крови и функции печени и почек во время наблюдения.
6. Оценка результатов
- Запишите время операции, интраоперационное кровотечение и объем послеоперационного дренажа обеих групп во время и сразу после операции.
- Наблюдайте за оценкой по шкале VAS11, оценкой по шкале ASIA13, ODI12, временем операции, интраоперационным кровотечением, продолжительностью пребывания в больнице, послеоперационными осложнениями и соотношением костных трансплантатов до операции и во время последующего наблюдения.
7. Статистический анализ
- Используйте программное обеспечение для статистического анализа для анализа данных.
- Выразите данные измерений в виде среднего ± стандартного отклонения.
- Применяйте независимые выборочные t-критерии для сравнения данных измерений и критерий хи-квадрат для номинальных данных. Рассмотрим P < 0,05 как норму статистической значимости.
Результаты
В настоящее исследование были включены 52 пациента, в том числе 28 мужчин и 24 женщины, в возрасте от 18 до 73 лет (50,2 ± 10,5). Тридцати пациентам была проведена минимально инвазивная передняя санация и спондилодез (группа минимально инвазивной хирургии), в то время как 22 пациентам была выполнена традиционная открытая хирургия (группа традиционной хирургии). В группе минимально инвазивной хирургии было 17 мужчин и 13 женщин в возрасте 24-72 лет (51,4 ± 9,1), в том числе 18 одиночных тел позвонков и 12 двойных тел позвонков. В группе традиционной хирургии было 13 мужчин и 9 женщин в возрасте 18-65 лет (48,6 ± 9,6) с 14 одиночными телами позвонков и 8 телами двойных позвонков. Не наблюдалось существенной разницы между двумя группами по возрасту, длительности симптомов, предоперационным осложнениям и количеству пораженных позвоночных сегментов (P > 0,05, табл. 1). Не наблюдалось существенной разницы между двумя группами в возрасте, длительности симптомов, предоперационных осложнениях и количестве пораженных позвоночных сегментов (P > 0,05).
Пациенты находились под наблюдением в течение 12-30 месяцев (15,3 ± 3,2). При постепенном контроле инфекции и боли скорость оседания эритроцитов (СОЭ) в большинстве случаев снижалась в течение одного месяца после операции. Хотя СОЭ оставалась высокой у четырех пациентов с раневыми инфекциями, она приблизилась к нормальному уровню во время повторного обследования через три месяца после операции.
Общее время операции составило 74,3 ± 18,6 мин в группе минимально инвазивной хирургии и 155,8 ± 29,4 мин в группе традиционной хирургии. Разница между двумя группами была статистически значимой (P < 0,01). Объем интраоперационного кровотечения составил 81,0 мл ± 27,8 мл в группе минимально инвазивной хирургии и 242,3 мл ± 45,3 мл в группе традиционной хирургии со статистически значимой разницей (P < 0,01). Оценка по визуальной аналоговой шкале (VAS) и индекс инвалидности Освестри (ODI) в двух группах значительно улучшились через три месяца и при последнем наблюдении по сравнению с дооперационным уровнем (P < 0,01, таблица 2). Оба балла по шкале VAS11 и ODI12 были лучше в раннем послеоперационном периоде и при последнем наблюдении в группе минимально инвазивной хирургии по сравнению с группой традиционной хирургии (P < 0,05, таблица 2). Время операции было больше в группе традиционной хирургии по сравнению с группой минимально инвазивной хирургии; Объем интраоперационного кровотечения был достоверно ниже в группе минимально инвазивных операций, чем в группе традиционной хирургии. Оценка по шкале ВАШ и ODI в двух группах значительно улучшились через три месяца и при последнем наблюдении по сравнению с дооперационным уровнем; Оценка по шкале ВАШ и ODI были лучше в раннем послеоперационном периоде и при последнем наблюдении в группе минимально инвазивной хирургии по сравнению с группой традиционной хирургии.
Согласно классификации ASIA13, до операции было шесть пациентов с дисфункцией спинного мозга. В группе минимально инвазивной хирургии было два пациента со степенью D, в то время как в группе традиционной хирургии было три пациента со степенью D и один пациент со степенью C. За исключением одного пациента со степенью D в группе традиционной хирургии, все остальные пациенты восстановились до степени E.
Данные визуализации последнего наблюдения показали, что у всех пациентов достигнут полный сращение костей. У одного пациента в группе традиционной хирургии была раневая инфекция, и он был выписан через 2 недели после смены повязки и антибактериального лечения. Послеоперационные инфекции легких были обнаружены у одного пациента в группе традиционной хирургии и у одного пациента в группе минимально инвазивной хирургии. Кроме того, в группе обычной хирургии был один пациент с желудочно-кишечным дискомфортом после операции. Все осложнения были устранены с помощью безоперационного вмешательства.
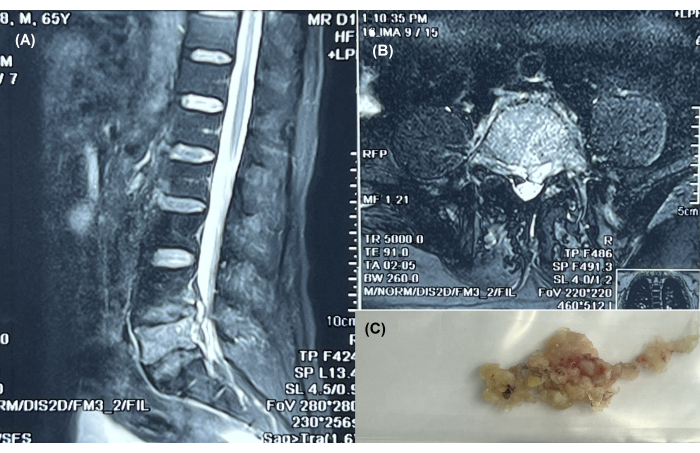
Рисунок 1: Эндоскопическое лечение туберкулеза на уровне L4-S1. (A) Сагиттальная МРТ позвоночника, показывающая туберкулез на уровне L4-S1 у 65-летнего пациента с паравертебральным абсцессом. (Б) Горизонтальный снимок МРТ, подтверждающий наличие туберкулеза на том же уровне. (C) Удаленная больная ткань после эндоскопической операции. Пожалуйста, нажмите здесь, чтобы просмотреть увеличенную версию этой цифры.
| Малоинвазивной | Общепринятый | Значение t/X2 | Значение P | ||
| Мужской/женский | 17/13 | 13-09-2024 | 0.03 | 0.81 | |
| Возраст | 51,4 ± 9,1 | 48,6 ± 9,6 | 1.1 | 0.3 | |
| Продолжительность симптомов (месяцы) | 5,5 ± 2,0 | 4.8 ± 1.3 | 1.58 | 0.12 | |
| Осложнений | Сердечно-сосудистый | 8 | 6 | 0.07 | 0.8 |
| Диабет | 7 | 5 | 0.02 | 0.89 | |
| Остеопороз | 9 | 7 | 0.26 | 0.61 | |
| Вовлеченные позвонки | Единственный | 18 | 14 | 0.71 | 0.79 |
| Двойной | 12 | 8 | |||
Таблица 1: Сравнение демографических характеристик пациентов и предоперационных характеристик. Не было существенной разницы между двумя группами по возрасту, длительности симптомов, предоперационным осложнениям и количеству пораженных позвоночных сегментов (P > 0,05).
| Малоинвазивной | Общепринятый | Значение t | Значение P | ||
| Время работы, мин | 74,3 ± 18,6 | 155,8 ± 29,4 | 6 | <0,01 | |
| Интраоперационное кровотечение (мл) | 81,0 ± 27,8 | 242,3 ± 45,3 | 15.8 | <0,01 | |
| Время пребывания в больнице (дней) | 10.8 ± 2.8 | 15.2 ± 4.4 | 4.4 | <0,01 | |
| Оценка по шкале VAS | Перед операцией | 5,6 ± 1,0 | 6,1 ± 1,0 | 2 | 0.08 |
| 3 месяца после операции | 2,0 ± 0,9 | 3,5 ± 0,8 | 6.4 | <0,01 | |
| Наконец-то последующие действия | 1,1 ± 0,7 | 2,4 ± 0,5 | 7.1 | <0,01 | |
| ODI | Перед операцией | 50,2 ± 8,4 | 53,1 ± 8,7 | 1.2 | 0.24 |
| 3 месяца после операции | 22,9 ± 8,1 | 30,3 ± 6,5 | 3.5 | <0,01 | |
| Наконец-то последующие действия | 3.3 ± 1.4 | 6.5 ± 2.1 | 6.4 | 0.01 | |
| СОЭ | Перед операцией | 38,1 ± 16,7 | 42,2 ± 15,9 | 0.91 | 0.37 |
| Наконец-то последующие действия | 24,5 ± 9,3 | 21.2 ± 8.3 | 1.32 | 0.19 | |
| ПКР | Перед операцией | 66,0 ± 25,7 | 67,2 ± 19,8 | 0.18 | 0.86 |
| Наконец-то последующие действия | 26,8 ± 7,6 | 28,1 ± 9,3 | 0.53 | 0.6 | |
Таблица 2: Хирургические исходы минимально инвазивной и традиционной хирургии. Продолжительность операции была больше в группе минимально инвазивной хирургии по сравнению с группой традиционной хирургии. Объем интраоперационного кровотечения был достоверно ниже в группе минимально инвазивных операций, чем в группе традиционной хирургии. Оценка по шкале ВАШ и ODI для обеих групп значительно улучшились через 3 месяца и при последнем наблюдении по сравнению с дооперационными значениями. Оценка по шкале ВАШ и ODI были лучше в раннем послеоперационном периоде в группе минимально инвазивной хирургии, чем в группе традиционной хирургии, а также при последнем наблюдении.
Обсуждение
Позвоночник является одним из наиболее распространенных мест распространения туберкулеза, помимо легких. При отсутствии своевременного лечения нервная функция может быть нарушена, что потенциально может привести к параличу и другим осложнениям. Комбинация противотуберкулезных препаратов и хирургического вмешательства широко признается в качестве подхода к лечению тяжелого туберкулеза позвоночника. Хирургическое лечение является наиболее прямым и эффективным методом для таких пациентов. Целью хирургического лечения туберкулеза позвоночника является очищение абсцесса, восстановление стабильности позвоночника и снятие компрессии спинного мозга и нервных корешков 15,16,17. Традиционная открытая хирургия сопряжена со значительной травмой пациента, значительной кровопотерей во время процедуры и повышенным риском послеоперационной инфекции, наряду с длительным пребыванием в больнице и более низкой общей эффективностью лечения. Этот хирургический подход также имеет определенные ограничения и может не подходить для пациентов с плохой переносимостью или нарушенным физическим состоянием 18,19,20.
С развитием технологий визуализации и эндоскопических методов минимально инвазивная хирургия позвоночника постепенно вытеснила открытые операции. Эта техника отличается меньшими разрезами, более высокой безопасностью и меньшим уровнем боли, что делает ее подходящей для различных пациентов21,22. В случаях туберкулеза грудной клетки или поясничного отдела с паравертебральным абсцессом, но без тяжелых неврологических повреждений или значительного кифотического искажения, минимально инвазивная санация абсцесса и дренирование, наряду с химиотерапией, могут обеспечить лучшую стратегию лечения. В данном исследовании мы рассмотрели эффективность сочетания чрескожного катетерного дренажа с химиотерапией. Результаты показали, что ранняя оценка по визуальной аналоговой шкале (VAS)11 и индекс инвалидности Освестри (ODI)12 в группе минимально инвазивной хирургии были лучше, чем в группе традиционной хирургии. Это улучшение можно объяснить несколькими факторами: минимально инвазивное удаление переднего абсцесса может предотвратить обширное повреждение тканей, защитить заднюю колонну и предотвратить повреждение спинного мозга и нервных корешков.
Результаты этого исследования согласуются с предыдущими отчетами. В исследовании Zhang et al.23 106 пациентов с параспинальными абсцессами из-за туберкулеза позвоночника лечились с помощью чрескожного катетерного дренажа под контролем компьютерной томографии и чрескожной катетерной инфузионной химиотерапии. Они обнаружили значительно сниженную скорость оседания эритроцитов через три месяца после операции и сращение твердых костей в течение среднего периода наблюдения 7,21 года. В исследовании Liu et al.24 17 пациентов с туберкулезом верхнего шейного отдела позвоночника лечились с использованием эндоскопической обработки переднего шейного отдела позвоночника в сочетании с задней фиксацией и спондилодезом. Значительное послеоперационное неврологическое улучшение было достигнуто у всех пациентов, при этом большинство из них достигли отличных или хороших результатов, измеренных с использованием критериев Киркалди-Уиллиса. Тем не менее, немногие исследования сравнивали эффективность и безопасность минимально инвазивных эндоскопических операций с традиционными открытыми хирургическими подходами.
Несмотря на то, что данное исследование является прямым доказательством применения минимально инвазивного хирургического лечения параспинальных абсцессов у пациентов с туберкулезом позвоночника, оно имеет ряд ограничений. Это ретроспективное исследование с участием относительно небольшого числа пациентов, а время наблюдения короткое по сравнению с исследованиями Zhang и Liu19,20. Многоцентровые исследования с большими размерами выборки необходимы для более объективной оценки этой хирургической техники.
Таким образом, важно выбрать соответствующую оперативную меру по лечению паравертебральных абсцессов у пациентов с туберкулезом позвоночника для достижения скорейшего и полного функционального восстановления без рецидива инфекции. Передняя минимально инвазивная обработка и сращение костного трансплантата в лечении туберкулеза поясничного отдела с тяжелыми параспинальными абсцессами имеют существенные преимущества перед традиционными методами с точки зрения раннего послеоперационного функционального восстановления и уменьшения боли. Это безопасная и эффективная методика лечения туберкулеза поясничного отдела.
Раскрытие информации
Авторы заявляют об отсутствии конкурирующих финансовых интересов или других конфликтов интересов.
Благодарности
Никакой.
Материалы
| Name | Company | Catalog Number | Comments |
| C-arm fluoroscope | GE Healthcare | https://www.gehealthcare.com/products/surgical-imaging/c-arms-for-orthopedics | |
| Endoscope | JIOMAX (Germany) | https://www.joimax.com/en/products/ | used for the surgeical procedure |
| SPSS | IBM, Chicago, IL | version 24.0 | software for statistocal analysis |
Ссылки
- Bagcchi, S. WHO's global tuberculosis report 2022. The Lancet Microbe. 4 (1), e20 (2023).
- Leowattana, W., Leowattana, P., Leowattana, T. Tuberculosis of the spine. World J Orthop. 14 (5), 275-293 (2023).
- Kilinc, F., Setzer, M., Behmanesh, B. Surgical management and clinical outcome of cervical, thoracic and thoracolumbar spinal tuberculosis in a middle-European adult population. Sci Rep. 13 (1), 7000 (2023).
- Na, S., Lyu, Z. S., Zhang, S. Diagnosis and treatment of skipped multifocal spinal tuberculosis lesions. Orthopaed Surg. 15 (6), 1454-1467 (2023).
- Arifin, J., Biakto, K. T., Johan, M. P. Clinical outcomes and surgical strategy for spine tuberculosis: A systematic review and meta-analysis. Spine Deform. 12 (2), 271-291 (2024).
- Deng, F., Chen, B., Guo, H. Effectiveness and safety analysis of titanium mesh grafting versus bone grafting in the treatment of spinal tuberculosis: a systematic review and meta-analysis. BMC Surg. 23 (1), 377 (2023).
- Li, Z., Wang, J., Xiu, X. Evaluation of different diagnostic methods for spinal tuberculosis infection. BMC Infect Dis. 23 (1), 695 (2023).
- Talebzadeh, A. T., Talebzadeh, N. Diagnosis, management, and prognosis of spinal tuberculosis: A case report. Cureus. 15 (2), e35262 (2023).
- Ruparel, S., Tanaka, M., Mehta, R. Surgical management of spinal tuberculosis-the past, present, and future. Diagnostics. 12 (6), 1307 (2022).
- Lokhande, P. V. Role of full endoscopic procedures in management of tuberculosis of spine[m]//tuberculosis of the spine. Springer Nat. 2022, 309-324 (2022).
- Ogon, M., Krismer, M., Söllner, W. Chronic low back pain measurement with visual analogue scales in different settings. Pain. 64 (3), 425-428 (1996).
- Fairbank, J., Pynsent, P. The oswestry disability index. Spine. 25 (22), 2940-2953 (2000).
- Curt, A., Keck, M., Dietz, V. Functional outcome following spinal cord injury: Significance of motor-evoked potentials and ASIA scores. Arch Phys Med Rehabil. 79 (1), 81-86 (1998).
- Barash, P. G. . Clinical anesthesia. , (2009).
- Boussaid, S., M'rabet, M., Rekik, S. Spinal tuberculosis: Features and early predictive factors of poor outcomes. Mediterr J Rheumatol. 34 (2), 220 (2023).
- Mandar, B., Menon, V. K., Sameer, P. Evolution of surgery for active spinal tuberculosis in adults: A narrative review. J Orthopaed Rep. 3 (3), (2024).
- Yang, K., Feng, C., Zheng, B. Single-posterior revision surgery for recurrent thoracic/thoracolumbar spinal tuberculosis with Kyphosis. Operative Neurosurg. 25 (1), 59-65 (2023).
- Duan, D., Cui, Y., Gong, L. Single posterior surgery versus combined posterior-anterior surgery for lumbar tuberculosis patients. Orthopaed Surg. 15 (3), 868-877 (2023).
- Upadhyaya, G. K., Sami, A., Patralekh, M. K. Surgical management of paediatric thoracolumbar tuberculosis by a combination of anterior and posterior versus posterior only approach: A systematic review and meta-analysis. Global Spine J. 13 (1), 188-196 (2023).
- Liu, Y., Liu, Q., Duan, X. One-stage posterior transpedicular debridement, hemi-interbody and unilateral-posterior bone grafting, and instrumentation for the treatment of thoracic spinal tuberculosis: a retrospective study. Acta Neurochir. 166 (1), 65 (2024).
- Jitpakdee, K., Liu, Y., Heo, D. H. Minimally invasive endoscopy in spine surgery: Where are we now. Eur Spine J. 32 (8), 2755-2768 (2023).
- Tang, K., Goldman, S., Avrumova, F. Background, techniques, applications, current trends, and future directions of minimally invasive endoscopic spine surgery: A review of literature. World J Orthoped. 14 (4), 197 (2023).
- Zhang, Z., Hao, Y., Wang, X. Minimally invasive surgery for paravertebral or psoas abscess with spinal tuberculosis- A long-term retrospective study of 106 cases. BMC Musculoskelet Disord. 021, 1-9 (2020).
- Liu, Z., Xu, Z., Zhang, Y. Endoscopy-assisted anterior cervical debridement combined with posterior fixation and fusion for the treatment of upper cervical spine tuberculosis: A retrospective feasibility study. BMC Musculoskelet Disord. 23 (1), 126 (2022).
Перепечатки и разрешения
Запросить разрешение на использование текста или рисунков этого JoVE статьи
Запросить разрешениеСмотреть дополнительные статьи
This article has been published
Video Coming Soon
Авторские права © 2025 MyJoVE Corporation. Все права защищены