Method Article
Uno studio retrospettivo sulla chirurgia endoscopica per il trattamento dell'ascesso paravertebrale nei pazienti con tubercolosi spinale
In questo articolo
Riepilogo
Questo studio ha valutato lo sbrigliamento endoscopico per il trattamento degli ascessi paravertebrali in pazienti con tubercolosi spinale. Rispetto alla chirurgia convenzionale, ha migliorato significativamente i tempi dell'intervento, la perdita di sangue, la degenza ospedaliera, il sollievo dal dolore e gli esiti neurologici, con meno complicanze e nessuna recidiva. Questi risultati ne evidenziano l'efficacia e la sicurezza. Si raccomandano ulteriori studi a lungo termine.
Abstract
La tubercolosi spinale (TBC) rimane un problema sanitario globale significativo, che richiede lo sviluppo di strategie di trattamento innovative. Questo studio clinico mirava a valutare l'efficacia e la sicurezza dello sbrigliamento endoscopico come approccio minimamente invasivo per il trattamento degli ascessi paravertebrali nei pazienti con tubercolosi spinale. In questo studio retrospettivo sono stati arruolati un totale di 52 pazienti con diagnosi di ascesso tubercolare paravertebrale. I pazienti sono stati assegnati a due gruppi: il gruppo di sbrigliamento endoscopico (n = 30) e il gruppo di chirurgia convenzionale a cielo aperto (n = 22), in base al tipo di intervento chirurgico ricevuto. Gli esiti clinici sono stati valutati al basale, dopo il trattamento e alle visite di follow-up a intervalli regolari, tra cui il tempo dell'intervento chirurgico, la perdita di sangue intraoperatoria, la durata totale della degenza ospedaliera, il sollievo dal dolore e il miglioramento neurologico. I risultati di questo studio dimostrano che lo sbrigliamento endoscopico è un trattamento altamente efficace per gli ascessi paravertebrali nei pazienti con tubercolosi spinale. I pazienti nel gruppo di sbrigliamento endoscopico hanno sperimentato miglioramenti significativi nel tempo dell'intervento chirurgico, nella perdita di sangue intraoperatoria, nella durata totale della degenza ospedaliera, nel sollievo dal dolore e nel miglioramento neurologico rispetto a quelli del gruppo di chirurgia aperta convenzionale. Inoltre, l'approccio endoscopico ha portato a un minor numero di complicanze, come infezioni della ferita e instabilità postoperatoria, senza casi di recidiva osservati durante il periodo di follow-up. Pertanto, questo studio clinico evidenzia il potenziale dello sbrigliamento endoscopico come modalità di trattamento sicura ed efficace per la tubercolosi spinale. La tecnica non solo elimina efficacemente il tessuto infetto, ma garantisce anche un recupero più rapido del paziente e riduce le complicanze postoperatorie. Sono necessarie ulteriori ricerche e studi di follow-up a lungo termine per confermare l'efficacia e la sicurezza a lungo termine dello sbrigliamento endoscopico come trattamento standard per la tubercolosi spinale.
Introduzione
Il rischio di tubercolosi è aumentato nell'ultimo decennio a causa dell'aumento dei ceppi batterici della tubercolosi resistenti ai farmaci e della prevalenza di pazienti che vivono con l'HIV. Si stima che solo nel 2021 siano stati segnalati a livello globale 10 milioni di nuovi casi di tubercolosi e 1,6 milioni di decessi dovuti alla tubercolosi, con un aumento rispetto agli 1,5 milioni del 20201. La tubercolosi delle ossa e delle articolazioni rappresenta circa l'1%-2% di tutti i pazienti con tubercolosi e la tubercolosi spinale rappresenta il 50% di tutti i casi di tubercolosi scheletrica2. La tubercolosi spinale spesso causa dolore e sintomi di avvelenamento sistemico da tubercolosi. Nei casi più gravi, può portare a deformità cifotica a causa di erosione vertebrale, lesioni del midollo spinale e paralisi. La diagnosi e il trattamento attivi possono aiutare ad alleviare i sintomi e creare condizioni favorevoli per il recupero neurale 3,4.
La letteratura sui trattamenti per la tubercolosi toracica e lombare delinea diversi protocolli, tra cui un regime di farmaci anti-TB come isoniazide, pirazinamide, rifampicina ed etambutolo, vari approcci chirurgici come lo sbrigliamento radicale anteriore con fusione dell'innesto o lo sbrigliamento posteriore con fusione e fissazione, nonché metodi minimamente invasivi. La chemioterapia anti-TB si è affermata come il trattamento principale per la tubercolosi spinale (ST). La chirurgia è raccomandata per i casi che dimostrano una chiara instabilità vertebrale, mancata risposta alla chemioterapia, aumento della deformità spinale, gravi deficit neurologici o grandi ascessi paravertebrali (PA) con o senza compressione dello spazio epidurale. I rapporti indicano che dal 10% al 43% dei casi di tubercolosi spinale sono complicati da grave cifosi e danno funzionale neurale, che richiedono un trattamento chirurgico principalmente per rimuovere la lesione e alleviare la compressione nervosa 5,6. L'obiettivo è sempre stato quello di scegliere un metodo sicuro, efficace e meno invasivo per il trattamento della tubercolosi spinale 7,8. Gli interventi chirurgici mininvasivi della colonna vertebrale (MIS) sono spesso impiegati per trattare i disturbi degenerativi della colonna vertebrale. Tra questi, gli interventi chirurgici endoscopici completi, un sottogruppo consolidato della MIS, sono efficacemente utilizzati per la gestione delle ernie del disco e della stenosi spinale. Tuttavia, la loro efficacia nello sbrigliamento delle lesioni della tubercolosi vertebrale rimane poco esplorata 9,10.
Da gennaio 2016, l'Urumqi Friendship Hospital ha implementato lo sbrigliamento anteriore minimamente invasivo per il trattamento della tubercolosi lombare con ascesso paravertebrale. Per fornire un riferimento per la futura pratica clinica, abbiamo confrontato i risultati di questo metodo unico con la fissazione posteriore tradizionale combinata con le tecniche di sbrigliamento anteriore.
Protocollo
Tutte le procedure coinvolte nel presente studio sono state approvate dal comitato etico dell'Urumqi Friendship Hospital e tutti i pazienti hanno acconsentito alla pubblicazione del loro materiale clinico, a condizione che la loro identità non venga rivelata. Da gennaio 2018 a gennaio 2023 sono stati analizzati retrospettivamente i materiali clinici e radiologici, nonché le analisi del sangue dei pazienti trattati con sbrigliamento anteriore per tubercolosi lombare con ascesso paravertebrale. La diagnosi di tubercolosi spinale è stata confermata dai test T-SPOT, dalla risonanza magnetica spinale e dai test di coltura dei bacilli acido-resistenti ai tessuti 4,7,8. I dettagli commerciali delle attrezzature coinvolte in questo studio sono elencati nella Tabella dei Materiali.
1. Preparazione preoperatoria
- Condurre esami di laboratorio di routine, inclusi test VES, RCP e anticorpali per la tubercolosi per tutti i pazienti al momento del ricovero.
- Eseguire esami radiografici, TC e risonanza magnetica per la pianificazione chirurgica.
NOTA: La Figura 1A, B mostra una vista rappresentativa della risonanza magnetica sagittale e orizzontale che conferma la presenza di tubercolosi. - Registra le informazioni di base, inclusi i punteggi VAS per il mal di schiena11, l'indice di disabilità Oswestry (ODI)12 e i punteggi ASIA del midollo spinale13.
- Somministrare quattro farmaci antitubercolari (isoniazide, rifampicina, etambutolo, streptomicina/pirazinamide) per 4 settimane prima dell'operazione.
- Monitorare attentamente la funzionalità epatica durante il trattamento.
- Programmare l'intervento chirurgico quando le condizioni generali del paziente sono idonee all'intervento e quando la velocità di eritrosedimentazione (VES) è inferiore a 40 mm/h.
2. Procedura chirurgica di sbrigliamento endoscopico
- Anestesia e posizionamento
- Somministrare l'anestesia generale (seguendo i protocolli istituzionalmente approvati) ed eseguire l'intubazione tracheale14.
- Posizionare il paziente in posizione prona sul tavolo operatorio.
- Preparazione del sito chirurgico
- Disinfettare accuratamente l'area chirurgica per mantenere le condizioni asettiche.
- Coprire il paziente con un asciugamano sterile per garantire un campo sterile intorno al sito chirurgico.
- Pianificazione dell'incisione
- Utilizzare la fluoroscopia a raggi X con arco a C per determinare con precisione il punto esatto per l'incisione chirurgica.
- Dopo aver identificato la posizione precisa, praticare una piccola incisione nel punto determinato, garantendo una minima rottura dei tessuti.
- Valutazione e pianificazione dello sbrigliamento
- Valutare la gravità dell'infezione e l'entità del danno tissutale attraverso l'ispezione visiva e di imaging.
- Sulla base di questa valutazione, pianificare l'intervallo di sbrigliamento necessario per trattare efficacemente l'infezione.
- Procedura di sbrigliamento endoscopico
- Utilizzare la macchina a raggi X con arco a C per determinare la proiezione superficiale dello spazio della lesione. Selezionare il livello foraminale destro della lesione come sito di puntura dell'ago.
- Inclinare l'ago della puntura a 20-35 gradi rispetto al tronco della colonna vertebrale interessata per facilitare l'espansione del percorso dei tessuti molli lungo l'ago verso il canale spinale.
- Dopo aver confermato la posizione fluoroscopicamente, praticare un'incisione di 5 mm con un bisturi appuntito e stabilire un tunnel sottocutaneo attraverso l'incisione.
- Inizia la procedura sradicando completamente l'ascesso paravertebrale per eliminare la fonte primaria di infezione.
- Eseguire un trattamento chirurgico per la tubercolosi spinale lombare, che include la decompressione del canale spinale, la neurolisi, l'ablazione con radiofrequenza del disco e l'inserimento del catetere spaziale intervertebrale 3,5,10.
- Sotto irrigazione continua con soluzione fisiologica sterile, utilizzare pinze nucleotomiche e pinze per biopsia attraverso l'endoscopio foraminale per rimuovere le secrezioni purulente e il tessuto necrotico caseoso e per asportare il sequestro, pulendo accuratamente la lesione.
- Raccogliere campioni di tessuto dalla lesione per la coltura batteriologica, i test di sensibilità ai farmaci e l'esame patologico. Ottieni un sollievo completo del bordo anteriore del nervo e del sacco della dura madre.
- Dopo aver resecato la lesione, impiantare un opportuno innesto osseo autologo, tipicamente prelevato dalla cresta iliaca posteriore, tra le vertebre, verificando l'efficacia della fissazione dell'innesto mediante raggi X.
- Somministrare un trattamento antibiotico localizzato posizionando 2 g di streptomicina e 0,3 g di isoniazide direttamente nell'area interessata per migliorare il controllo dell'infezione e supportare la guarigione.
- Inserire un tubo di drenaggio nel sito chirurgico per consentire il drenaggio postoperatorio dei liquidi, riducendo il rischio di accumulo di liquidi e conseguente infezione.
- Chiudere accuratamente l'incisione, assicurandosi che tutti gli strati siano suturati in modo sicuro utilizzando suture di misura 1 per favorire una guarigione ottimale e ridurre al minimo il rischio di complicanze postoperatorie.
NOTA: La Figura 1C mostra un tessuto malato estratto dopo chirurgia endoscopica.
- Utilizzare la macchina a raggi X con arco a C per determinare la proiezione superficiale dello spazio della lesione. Selezionare il livello foraminale destro della lesione come sito di puntura dell'ago.
3. Cure postoperatorie dopo lo sbrigliamento endoscopico
- Monitorare attentamente il drenaggio postoperatorio e rimuovere il tubo di drenaggio una volta che la produzione è inferiore a 5 ml al giorno, in genere entro 2-4 settimane.
- Continuare il paziente con un regime di terapia antitubercolare standard, consistente in una combinazione di isoniazide (0,3 g, una volta al giorno), rifampicina (0,45 g, una volta al giorno), pirazinamide (0,5 g, tre volte al giorno) ed etambutolo (0,75 g, una volta al giorno) per i primi 2 mesi. Seguire con una combinazione di isoniazide (0,3 g, una volta al giorno) e Rifampicina (0,45 g, una volta al giorno) per i prossimi 4 mesi.
- Esaminare regolarmente il paziente con imaging di follow-up ed esami del sangue per monitorare la guarigione e rilevare prontamente eventuali segni di complicanze.
4. Sbrigliamento posteriore tradizionale
- Somministrare l'anestesia generale (seguendo i protocolli istituzionalmente approvati) e posizionare il paziente prono sul tavolo operatorio.
- Disinfettare accuratamente l'area chirurgica e coprirla con un asciugamano sterile per mantenere un campo sterile. Utilizzare la fluoroscopia a raggi X con braccio a C per determinare e contrassegnare il sito di incisione. Praticare un'incisione longitudinale di 10-15 cm lungo la linea centrale della colonna vertebrale.
- Esporre con cura le vertebre interessate insieme a 1-2 vertebre normali adiacenti sopra e sotto l'area interessata. Lavare accuratamente l'ascesso con soluzione fisiologica normale per eliminare qualsiasi materiale purulento e detriti.
- Somministrare un trattamento antibiotico localizzato posizionando 2 g di streptomicina e 0,3 g di isoniazide direttamente nell'area di interesse per garantire l'eradicazione dell'infezione batterica.
- Inserire un tubo di drenaggio nel sito chirurgico per il drenaggio postoperatorio. Chiudere l'incisione utilizzando suture di misura 1 a strati, garantendo una chiusura sicura della ferita per facilitare la guarigione e ridurre al minimo il rischio di infezione.
- Dopo l'intervento, monitorare l'uscita di drenaggio e rimuovere il tubo di drenaggio quando il volume è ridotto a meno di 50 ml al giorno. Continuare i protocolli postoperatori standard, tra cui la terapia antitubercolare e l'imaging di follow-up regolare e gli esami del sangue, per garantire una corretta guarigione e monitorare eventuali segni di complicanze.
5. Cure postoperatorie dopo lo sbrigliamento posteriore tradizionale
- Rimuovere il tubo di drenaggio quando il volume di drenaggio giornaliero è inferiore a 20 ml, in genere 5-7 giorni dopo l'intervento chirurgico.
- Continuare il paziente con un regime di terapia antitubercolare standard, consistente in una combinazione di isoniazide (0,3 g, una volta al giorno), rifampicina (0,45 g, una volta al giorno), pirazinamide (0,5 g, tre volte al giorno) ed etambutolo (0,75 g, una volta al giorno) per i primi 2 mesi. Seguire con una combinazione di isoniazide (0,3 g, una volta al giorno) e Rifampicina (0,45 g, una volta al giorno) per i prossimi 4 mesi.
- Ottenere pellicole radiografiche 3 mesi, 6 mesi e 1 anno dopo l'operazione.
- Controllare la VES nel sangue e la funzionalità epatica e renale in tempo durante il follow-up.
6. Valutazione dei risultati
- Registrare il tempo operatorio, l'emorragia intraoperatoria e il volume di drenaggio postoperatorio di entrambi i gruppi durante e immediatamente dopo l'intervento.
- Osservare il punteggio VAS11, il grado ASIA13, l'ODI12, il tempo dell'operazione, l'emorragia intraoperatoria, la durata della degenza ospedaliera, le complicanze postoperatorie e il rapporto di fusione dell'innesto osseo prima dell'intervento chirurgico e durante il follow-up.
7. Analisi statistica
- Utilizzare un software di analisi statistica per analizzare i dati.
- Esprimere i dati di misurazione come media ± deviazione standard.
- Applica i test t a campione indipendenti per il confronto dei dati di misurazione e i test del chi-quadrato per i dati nominali. Considera P < 0,05 come la norma per la significatività statistica.
Risultati
Cinquantadue pazienti, tra cui 28 maschi e 24 femmine, di età compresa tra 18 e 73 anni (50,2 ± 10,5) sono stati inclusi nel presente studio. Trenta pazienti sono stati trattati con debridement e fusione anteriore mini-invasiva (gruppo di chirurgia mini-invasiva), mentre 22 pazienti sono stati sottoposti a chirurgia tradizionale a cielo aperto (gruppo di chirurgia convenzionale). Nel gruppo di chirurgia mini-invasiva, c'erano 17 maschi e 13 femmine, di età compresa tra 24 e 72 anni (51,4 ± 9,1), di cui 18 corpi vertebrali singoli e 12 corpi vertebrali doppi. Nel gruppo di chirurgia convenzionale, c'erano 13 maschi e 9 femmine, di età compresa tra 18 e 65 anni (48,6 ± 9,6), con 14 corpi vertebrali singoli e 8 corpi vertebrali doppi. Non è stata osservata alcuna differenza significativa tra i due gruppi in termini di età, durata dei sintomi, complicanze preoperatorie e numero di segmenti vertebrali coinvolti (P > 0,05, Tabella 1). Non è stata osservata alcuna differenza significativa tra i due gruppi in termini di età, durata dei sintomi, complicanze preoperatorie e numero di segmenti vertebrali coinvolti (P > 0,05).
I pazienti sono stati seguiti per 12-30 mesi (15,3 ± 3,2). Con il controllo graduale dell'infezione e del dolore, la velocità di eritrosedimentazione (VES) della maggior parte dei casi è diminuita entro un mese dall'operazione. Sebbene la VES sia rimasta elevata in quattro pazienti con infezioni della ferita, si è avvicinata ai livelli normali durante il riesame tre mesi dopo l'intervento chirurgico.
Il tempo operatorio totale è stato di 74,3 ± 18,6 minuti nel gruppo minimamente invasivo e di 155,8 ± 29,4 minuti nel gruppo di chirurgia convenzionale. La differenza tra i due gruppi era statisticamente significativa (P < 0,01). Il volume dell'emorragia intraoperatoria è stato di 81,0 mL ± 27,8 mL nel gruppo di chirurgia minimamente invasiva e di 242,3 mL ± 45,3 mL nel gruppo di chirurgia convenzionale, con una differenza statisticamente significativa (P < 0,01). Il punteggio della Visual Analog Scale (VAS) e l'Oswestry Disability Index (ODI) dei due gruppi sono migliorati significativamente a tre mesi e all'ultimo follow-up rispetto ai livelli preoperatori (P < 0,01, Tabella 2). Sia il punteggio VAS11 che l'ODI12 erano migliori nel primo periodo postoperatorio e all'ultimo follow-up nel gruppo di chirurgia minimamente invasiva rispetto al gruppo di chirurgia convenzionale (P < 0,05, Tabella 2). Il tempo operatorio è stato più lungo nel gruppo di chirurgia convenzionale rispetto al gruppo minimamente invasivo; Il volume dell'emorragia intraoperatoria era significativamente inferiore nel gruppo minimamente invasivo rispetto al gruppo di chirurgia convenzionale. Il punteggio VAS e l'ODI dei due gruppi sono migliorati significativamente a tre mesi e all'ultimo follow-up rispetto ai livelli preoperatori; sia il punteggio VAS che l'ODI sono risultati migliori nel primo periodo postoperatorio e all'ultimo follow-up nel gruppo di chirurgia minimamente invasiva rispetto al gruppo di chirurgia convenzionale.
Secondo la classificazione ASIA13, c'erano sei pazienti con disfunzione del midollo spinale prima dell'intervento chirurgico. Nel gruppo di chirurgia minimamente invasiva, c'erano due pazienti con grado D, mentre nel gruppo di chirurgia convenzionale, c'erano tre pazienti con grado D e un paziente con grado C. Ad eccezione di un paziente con grado D nel gruppo di chirurgia convenzionale, tutti gli altri pazienti sono guariti al grado E.
I dati di imaging dell'ultimo follow-up hanno mostrato che tutti i pazienti hanno raggiunto la fusione ossea completa. Un paziente nel gruppo di chirurgia convenzionale ha avuto un'infezione della ferita ed è stato dimesso dopo 2 settimane di cambi di medicazione e trattamento antibatterico. Le infezioni polmonari postoperatorie sono state riscontrate in un paziente nel gruppo di chirurgia convenzionale e in un paziente nel gruppo di chirurgia minimamente invasiva. Inoltre, c'era un paziente con disagio gastrointestinale dopo l'intervento chirurgico nel gruppo di chirurgia convenzionale. Tutte le complicanze sono state risolte con un intervento non chirurgico.
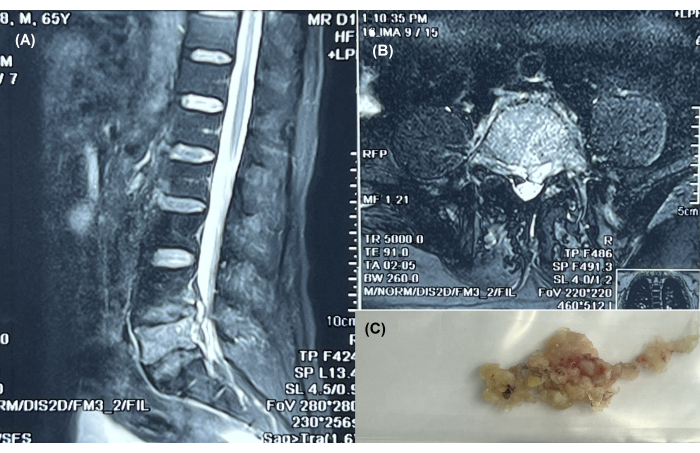
Figura 1: Trattamento endoscopico della tubercolosi a L4-S1. (A) Vista RM sagittale della colonna vertebrale che mostra tubercolosi a livello L4-S1 in un paziente di 65 anni con ascesso paravertebrale. (B) Risonanza magnetica orizzontale che conferma la presenza di tubercolosi allo stesso livello. (C) Estratto di tessuto malato dopo chirurgia endoscopica. Clicca qui per visualizzare una versione più grande di questa figura.
| Minimamente invasivo | Convenzionale | valore t/X2 | Valore P | ||
| Maschio/femmina | 17/13 | 13-09-2024 | 0.03 | 0.81 | |
| Età | 51,4 ± 9,1 | 48,6 ± 9,6 | 1.1 | 0.3 | |
| Durata dei sintomi (mesi) | 5.5 ± 2.0 | 4.8 ± 1.3 | 1.58 | 0.12 | |
| Complicazioni | Cardiovascolare | 8 | 6 | 0.07 | 0.8 |
| Diabete | 7 | 5 | 0.02 | 0.89 | |
| Osteoporosi | 9 | 7 | 0.26 | 0.61 | |
| Vertebre coinvolte | Singolo | 18 | 14 | 0.71 | 0.79 |
| Doppio | 12 | 8 | |||
Tabella 1: Confronto tra i dati demografici dei pazienti e le caratteristiche preoperatorie. Non c'era alcuna differenza significativa tra i due gruppi in termini di età, durata dei sintomi, complicanze preoperatorie e numero di segmenti vertebrali coinvolti (P > 0,05).
| Minimamente invasivo | Convenzionale | Valore t | Valore P | ||
| Tempo di funzionamento, min | 74,3 ± 18,6 | 155,8 ± 29,4 | 6 | <0,01 | |
| Emorragia intraoperatoria (mL) | 81,0 ± 27,8 | 242,3 ± 45,3 | 15.8 | <0,01 | |
| Tempo di degenza ospedaliera (giorni) | 10,8 ± 2,8 | 15,2 ± 4,4 | 4.4 | <0,01 | |
| Punteggio VAS | Prima dell'intervento chirurgico | 5.6 ± 1.0 | 6.1 ± 1.0 | 2 | 0.08 |
| 3 mesi dopo l'intervento | 2,0 ± 0,9 | 3,5 ± 0,8 | 6.4 | <0,01 | |
| Finalmente follow-up | 1,1 ± 0,7 | 2,4 ± 0,5 | 7.1 | <0,01 | |
| ODI | Prima dell'intervento chirurgico | 50,2 ± 8,4 | 53,1 ± 8,7 | 1.2 | 0.24 |
| 3 mesi dopo l'intervento | 22,9 ± 8,1 | 30,3 ± 6,5 | 3.5 | <0,01 | |
| Finalmente follow-up | 3.3 ± 1.4 | 6,5 ± 2,1 | 6.4 | 0.01 | |
| ESR | Prima dell'intervento chirurgico | 38,1 ± 16,7 | 42,2 ± 15,9 | 0.91 | 0.37 |
| Finalmente follow-up | 24,5 ± 9,3 | 21,2 ± 8,3 | 1.32 | 0.19 | |
| CRP | Prima dell'intervento chirurgico | 66,0 ± 25,7 | 67,2 ± 19,8 | 0.18 | 0.86 |
| Finalmente follow-up | 26,8 ± 7,6 | 28,1 ± 9,3 | 0.53 | 0.6 | |
Tabella 2: Risultati chirurgici della chirurgia minimamente invasiva rispetto a quella convenzionale. La durata dell'intervento chirurgico è stata più lunga nel gruppo minimamente invasivo rispetto al gruppo di chirurgia convenzionale. Il volume dell'emorragia intraoperatoria era significativamente inferiore nel gruppo minimamente invasivo rispetto al gruppo di chirurgia convenzionale. Il punteggio VAS e l'ODI per entrambi i gruppi sono migliorati significativamente a 3 mesi e all'ultimo follow-up rispetto ai valori preoperatori. Sia il punteggio VAS che l'ODI erano migliori nel primo periodo postoperatorio nel gruppo di chirurgia minimamente invasiva rispetto al gruppo di chirurgia convenzionale, così come nell'ultimo follow-up.
Discussione
La colonna vertebrale è una delle sedi più comuni per la tubercolosi, oltre ai polmoni. Se non trattata in modo tempestivo, la funzione nervosa può essere compromessa, portando potenzialmente a paralisi e altre complicazioni. La combinazione di farmaci antitubercolari e intervento chirurgico è ampiamente accettata come approccio per il trattamento della tubercolosi spinale grave. Il trattamento chirurgico è il metodo più diretto ed efficace per questi pazienti. Lo scopo del trattamento chirurgico per la tubercolosi spinale è quello di eliminare l'ascesso, ripristinare la stabilità della colonna vertebrale e alleviare la compressione del midollo spinale e delle radici nervose 15,16,17. La chirurgia tradizionale a cielo aperto comporta un trauma significativo per il paziente, una sostanziale perdita di sangue durante la procedura e un aumento del rischio di infezione postoperatoria, insieme a una degenza ospedaliera prolungata e a una minore efficacia complessiva del trattamento. Questo approccio chirurgico ha anche alcune limitazioni e potrebbe non essere adatto a pazienti con scarsa tolleranza o condizioni fisiche compromesse 18,19,20.
Con lo sviluppo della tecnologia di imaging e delle tecniche endoscopiche, la chirurgia spinale minimamente invasiva ha gradualmente sostituito gli interventi chirurgici a cielo aperto. Questa tecnica presenta incisioni più piccole, maggiore sicurezza e livelli di dolore più bassi, rendendola adatta a vari pazienti21,22. Nei casi di tubercolosi toracica o lombare con ascesso paravertebrale ma senza grave danno neurologico o significativa distorsione cifotica, lo sbrigliamento e il drenaggio dell'ascesso minimamente invasivi, insieme alla chemioterapia, possono fornire una migliore strategia di trattamento. Nel presente studio, abbiamo esaminato l'efficacia della combinazione del drenaggio percutaneo del catetere con la chemioterapia. I risultati hanno indicato che il punteggio iniziale della Visual Analog Scale (VAS)11 e l'indice di disabilità di Oswestry (ODI) 12 nel gruppo di chirurgia minimamente invasiva erano migliori di quelli del gruppo di chirurgia convenzionale. Questo miglioramento potrebbe essere attribuito a diversi fattori: la rimozione minimamente invasiva dell'ascesso anteriore può evitare danni estesi ai tessuti, proteggere la colonna posteriore e prevenire lesioni al midollo spinale e alle radici nervose.
I risultati di questo studio sono coerenti con i rapporti precedenti. Nello studio di Zhang et al.23, 106 pazienti con ascessi paraspinali dovuti a tubercolosi spinale sono stati trattati utilizzando il drenaggio percutaneo guidato da tomografia computerizzata e la chemioterapia con infusione percutanea di catetere. Hanno riscontrato una riduzione significativa della velocità di eritrosedimentazione tre mesi dopo l'intervento chirurgico e la fusione dell'osso solido durante un follow-up medio di 7,21 anni. Nello studio di Liu et al.24, 17 pazienti con tubercolosi del rachide cervicale superiore sono stati trattati utilizzando lo sbrigliamento cervicale anteriore endoscopico combinato con fissazione e fusione posteriore. In tutti i pazienti è stato ottenuto un significativo miglioramento neurologico postoperatorio, con la maggior parte dei quali ha ottenuto risultati eccellenti o buoni misurati utilizzando i criteri di Kirkaldy-Willis. Tuttavia, pochi studi hanno confrontato l'efficacia e la sicurezza degli interventi endoscopici minimamente invasivi con i tradizionali approcci chirurgici a cielo aperto.
Pur fornendo prove dirette sull'applicazione del trattamento chirurgico minimamente invasivo per gli ascessi paraspinali nei pazienti con tubercolosi spinale, questo studio presenta diverse limitazioni. Si tratta di uno studio retrospettivo che coinvolge un numero relativamente piccolo di pazienti e il tempo di follow-up è breve rispetto agli studi di Zhang e Liu19,20. Per una valutazione più obiettiva di questa tecnica chirurgica sono necessari studi multicentrici con campioni di dimensioni maggiori.
In sintesi, è essenziale scegliere una misura operativa appropriata per trattare gli ascessi paravertebrali nei pazienti con tubercolosi spinale per ottenere un recupero funzionale precoce e completo senza recidiva dell'infezione. Lo sbrigliamento anteriore minimamente invasivo e la fusione dell'innesto osseo nel trattamento della tubercolosi lombare con gravi ascessi paraspinali presentano vantaggi significativi rispetto ai metodi convenzionali in termini di recupero funzionale postoperatorio precoce e miglioramento del dolore. È una tecnica sicura ed efficace per il trattamento della tubercolosi lombare.
Divulgazioni
Gli autori dichiarano di non avere interessi finanziari concorrenti o altri conflitti di interesse.
Riconoscimenti
Nessuno.
Materiali
| Name | Company | Catalog Number | Comments |
| C-arm fluoroscope | GE Healthcare | https://www.gehealthcare.com/products/surgical-imaging/c-arms-for-orthopedics | |
| Endoscope | JIOMAX (Germany) | https://www.joimax.com/en/products/ | used for the surgeical procedure |
| SPSS | IBM, Chicago, IL | version 24.0 | software for statistocal analysis |
Riferimenti
- Bagcchi, S. WHO's global tuberculosis report 2022. The Lancet Microbe. 4 (1), e20 (2023).
- Leowattana, W., Leowattana, P., Leowattana, T. Tuberculosis of the spine. World J Orthop. 14 (5), 275-293 (2023).
- Kilinc, F., Setzer, M., Behmanesh, B. Surgical management and clinical outcome of cervical, thoracic and thoracolumbar spinal tuberculosis in a middle-European adult population. Sci Rep. 13 (1), 7000 (2023).
- Na, S., Lyu, Z. S., Zhang, S. Diagnosis and treatment of skipped multifocal spinal tuberculosis lesions. Orthopaed Surg. 15 (6), 1454-1467 (2023).
- Arifin, J., Biakto, K. T., Johan, M. P. Clinical outcomes and surgical strategy for spine tuberculosis: A systematic review and meta-analysis. Spine Deform. 12 (2), 271-291 (2024).
- Deng, F., Chen, B., Guo, H. Effectiveness and safety analysis of titanium mesh grafting versus bone grafting in the treatment of spinal tuberculosis: a systematic review and meta-analysis. BMC Surg. 23 (1), 377 (2023).
- Li, Z., Wang, J., Xiu, X. Evaluation of different diagnostic methods for spinal tuberculosis infection. BMC Infect Dis. 23 (1), 695 (2023).
- Talebzadeh, A. T., Talebzadeh, N. Diagnosis, management, and prognosis of spinal tuberculosis: A case report. Cureus. 15 (2), e35262 (2023).
- Ruparel, S., Tanaka, M., Mehta, R. Surgical management of spinal tuberculosis-the past, present, and future. Diagnostics. 12 (6), 1307 (2022).
- Lokhande, P. V. Role of full endoscopic procedures in management of tuberculosis of spine[m]//tuberculosis of the spine. Springer Nat. 2022, 309-324 (2022).
- Ogon, M., Krismer, M., Söllner, W. Chronic low back pain measurement with visual analogue scales in different settings. Pain. 64 (3), 425-428 (1996).
- Fairbank, J., Pynsent, P. The oswestry disability index. Spine. 25 (22), 2940-2953 (2000).
- Curt, A., Keck, M., Dietz, V. Functional outcome following spinal cord injury: Significance of motor-evoked potentials and ASIA scores. Arch Phys Med Rehabil. 79 (1), 81-86 (1998).
- Barash, P. G. . Clinical anesthesia. , (2009).
- Boussaid, S., M'rabet, M., Rekik, S. Spinal tuberculosis: Features and early predictive factors of poor outcomes. Mediterr J Rheumatol. 34 (2), 220 (2023).
- Mandar, B., Menon, V. K., Sameer, P. Evolution of surgery for active spinal tuberculosis in adults: A narrative review. J Orthopaed Rep. 3 (3), (2024).
- Yang, K., Feng, C., Zheng, B. Single-posterior revision surgery for recurrent thoracic/thoracolumbar spinal tuberculosis with Kyphosis. Operative Neurosurg. 25 (1), 59-65 (2023).
- Duan, D., Cui, Y., Gong, L. Single posterior surgery versus combined posterior-anterior surgery for lumbar tuberculosis patients. Orthopaed Surg. 15 (3), 868-877 (2023).
- Upadhyaya, G. K., Sami, A., Patralekh, M. K. Surgical management of paediatric thoracolumbar tuberculosis by a combination of anterior and posterior versus posterior only approach: A systematic review and meta-analysis. Global Spine J. 13 (1), 188-196 (2023).
- Liu, Y., Liu, Q., Duan, X. One-stage posterior transpedicular debridement, hemi-interbody and unilateral-posterior bone grafting, and instrumentation for the treatment of thoracic spinal tuberculosis: a retrospective study. Acta Neurochir. 166 (1), 65 (2024).
- Jitpakdee, K., Liu, Y., Heo, D. H. Minimally invasive endoscopy in spine surgery: Where are we now. Eur Spine J. 32 (8), 2755-2768 (2023).
- Tang, K., Goldman, S., Avrumova, F. Background, techniques, applications, current trends, and future directions of minimally invasive endoscopic spine surgery: A review of literature. World J Orthoped. 14 (4), 197 (2023).
- Zhang, Z., Hao, Y., Wang, X. Minimally invasive surgery for paravertebral or psoas abscess with spinal tuberculosis- A long-term retrospective study of 106 cases. BMC Musculoskelet Disord. 021, 1-9 (2020).
- Liu, Z., Xu, Z., Zhang, Y. Endoscopy-assisted anterior cervical debridement combined with posterior fixation and fusion for the treatment of upper cervical spine tuberculosis: A retrospective feasibility study. BMC Musculoskelet Disord. 23 (1), 126 (2022).
Ristampe e Autorizzazioni
Richiedi autorizzazione per utilizzare il testo o le figure di questo articolo JoVE
Richiedi AutorizzazioneEsplora altri articoli
This article has been published
Video Coming Soon