Method Article
Klinische Indikationen für die Schnellsequenz-MRT bei pädiatrischen neurochirurgischen Patienten und die Grenzen und Hindernisse bei der Implementierung
In diesem Artikel
Zusammenfassung
Hier stellen wir ein Protokoll vor, um den Einsatz der Schnellsequenz-Magnetresonanztomographie (RS-MRT) bei pädiatrischen Patienten mit Wirbelsäule, Schädel-Hirn-Trauma (TBI) und Hydrozephalus zu erhöhen und gleichzeitig Einschränkungen und Hindernisse für eine universelle Implementierung zu dokumentieren.
Zusammenfassung
Schnelle und schnelle Magnetresonanztomographie-Protokolle (MRT) werden bei pädiatrischen neurochirurgischen Patienten immer beliebter, da sie eine großartige Möglichkeit sind, ionisierende Strahlung und Sedierung zu reduzieren. Obwohl ihre Popularität zugenommen hat, gibt es bei der Umstellung auf ihren klinischen Einsatz Hürden zu überwinden, wie z. B. Kosten, Personalschulung und Bewegungsartefakte. In dieser Arbeit haben wir ein Protokoll für klinische Anwendungen entwickelt, bei denen die schnelle MRT ein Ersatz oder Adjuvans bei der diagnostischen Abklärung sein kann. Darüber hinaus skizzieren wir die relevante Literatur für den Einsatz von RS-MRT bei Wirbelsäulen-, SHT- und Hydrozephalus-Pathologien und gehen dabei auf die Einschränkungen und logistischen Barrieren beim Übergang zu ihrer Verwendung ein, von denen einige oben diskutiert wurden. Daraus schließen wir, dass die RS-MRT diagnostisch bei Wirbelsäulenerkrankungen wie Syrinx und Hydrozephalus eingesetzt werden kann. Darüber hinaus macht die mangelnde Sensitivität für SHT-Befunde die schnelle Sequenz-Magnetresonanztomographie (RS-MRT) zu einem starken Adjuvans mit anderen fortschrittlichen Bildgebungs- oder Computertomographie-Pathologien (TBI) bei traumatischen Hirnverletzungen (SHT).
Einleitung
In der Vergangenheit war die Computertomographie (CT) in vielen Szenarien eine Erstlinien-Bildgebungsstudie für das Screening und die Überwachung neurologischer Pathologien. In der pädiatrischen Patientenpopulation haben mehrere Studien die Reduzierung der CT-Bildgebung befürwortet, um die Strahlenbelastung zu reduzieren. Kessler et al. geben an, dass die effektive Strahlendosis der Kopf-CT (HCT) bei Kleinkindern proportional höher ist und eine einzelne HCT ein lebenslanges Krebssterblichkeitsrisiko von 0,07% haben kann. Leukämien und bösartige Erkrankungen des Gehirns sind die häufigsten Pathologien, die mit einer erhöhten Strahlenbelastung verbunden sind1.
Die Standard-MRT, obwohl ohne Strahlung, kann eine Sedierung erfordern, um Bewegungsartefakte bei pädiatrischen Patienten zu reduzieren. Wiederholte Sedierung gibt Anlass zur Besorgnis und kann neurotoxische Wirkungen auf das sich entwickelnde Gehirnhaben 1. Flick et al. führten eine große, übereinstimmende Kohortenstudie durch, die zeigte, dass eine wiederholte Narkoseexposition vor dem Alter von 2 Jahren mit größerer Wahrscheinlichkeit zur Entwicklung von Lernbehinderungen führenkann 2.
Mit der Sorge um Strahlenbelastung und Sedierung bei der Durchführung von CT und MRT werden Rapid Sequence MRTs (RS-MRT) zunehmend im klinischen Umfeld eingesetzt. Frühe RS-MRTs wurden bei der Beurteilung des Hydrozephalus eingesetzt. Seitdem haben sich aufgrund der kurzen Scanzeiten, des Fehlens ionisierender Strahlung und der Sedierung, die für die Reduzierung von Risikofaktoren wichtig ist, weitere Indikationen für die RS-MRT entwickelt. Durch diese systematische Übersichtsarbeit wollen wir die klinischen Anwendungen, bei denen die RS-MRT in der diagnostischen Abklärung substituiert oder adjuvant werden kann, sowie die Grenzen und Barrieren bei der Implementierung diskutieren.
Protokoll
Dieses Protokoll folgt den Richtlinien der institutionellen Ethikkommission der Humanforschung der University of North Carolina, da es sekundär zu einer Literaturrecherche erstellt wurde und keine echten menschlichen Probanden erforderte. Die erforderlichen Genehmigungen von Freiwilligen und für die Dreharbeiten wurden eingeholt. Die repräsentativen RS-MRT-Bilder, die in dieser Studie verwendet wurden, wurden anonymisiert.
HINWEIS: Eine Überprüfung der Literatur wurde unter Verwendung von Schlüsselwörtern wie "schnelle MRT" und "schnelles Gehirn" durchgeführt. Insgesamt wurden 15 Artikel überprüft, und die Bildgebungsprotokolle wurden abgerufen und kombiniert, um das folgende Protokoll zu erstellen.
1. Positionierung des Patienten
- Stellen Sie vor der Patientenpositionierung sicher, dass eine gründliche Überprüfung der Kontraindikationen für die Verwendung von MRT abgeschlossen wurde. Informieren Sie den Patienten, dass Kontraindikationen für die RS-MRT derzeit verschiedene Arten von metallischen Implantaten wie Gefäßclips, Fremdkörper, Herzklappenprothesen und andere Arten von Metallgeräten umfassen. Scannen Sie den Patienten mit einem Metalldetektor, um sicherzustellen, dass keine losen Metallgegenstände vorhanden sind.
- Patienten, die unter Angstzuständen oder Klaustrophobie leiden, benötigen möglicherweise besondere Aufmerksamkeit für die Patientenlagerung, um eine Verschlimmerung dieser Erkrankungen zu reduzieren. Geben Sie den Patienten eine Alarmglocke mit einer Erklärung für die Verwendung.
- Wenden Sie sich an die Mitglieder des Child Life Specialist-Teams. Bitten Sie sie, Videos mit Patienten zu überprüfen, um sie auf das vorzubereiten, was sie erwartet.
- Einige RS-MRT-Spulen haben Spiegel. Befestigen Sie sie so, dass der Patient aus dem MRT-Scanner sehen kann. Stellen Sie sicher, dass bei pädiatrischen Patienten eine genaue Patientenpositionierung praktiziert wird und die richtigen Spulen ausgewählt werden, um die RS-MRT-Bilder zu optimieren.
- Schädel-Bildgebung
- Für eine MRT des Gehirns positionieren Sie den Patienten in Rückenlage und zentriert auf der Hirnspule, wobei das Kinn nach oben geneigt ist3. Verwenden Sie Landmarking, Berührungssensoren oder Lasermarkierungen mit geschlossenen Augen des Patienten.
- Stellen Sie Ohrstöpsel für den Patientenkomfort und die Sicherheit sowie Immobilisierungspolster zur Verringerung von Bewegungen und Geräuschen bereit.
- Bildgebung der Wirbelsäule
- Halswirbelsäule
- Bringen Sie den Patienten in Rückenlage, wobei der Kehlkopf zur Mitte der Hirnspule3 ausgerichtet ist. Verwenden Sie die gleichen Maßnahmen zur Patientensicherheit, die oben angewendet wurden.
- Brustwirbelsäule
- Bringen Sie den Patienten in Rückenlage. Verwenden Sie eine Wirbelsäulenspirale und die Mitte der Wirbelsäulenspirale, um sie mit dem Brustbeinauszurichten 3.
- Lendenwirbelsäule
- Positionieren Sie den Patienten in Rückenlage. Verwenden Sie die Wirbelsäulenspirale und richten Sie sie mittig etwa 5 cm über den Beckenknochenaus 3. Verwenden Sie ein aufrechtes MRT, wenn es Schwierigkeiten gibt, das Bildzu erhalten 4.
- Halswirbelsäule
- Tröstende Techniken
- Verwenden Sie beruhigende Techniken, um Bewegungsartefakte während der RS-MRT zu reduzieren. Versuchen Sie beruhigende Techniken, einschließlich Füttern, Wickeln und Standardfesseln5.
- Bitten Sie um die Einbeziehung des Vormunds, um bei beruhigenden Techniken zu helfen. Wenn ein Vormund nicht verfügbar ist, ziehen Sie erfahrene Mitarbeiter wie Child Life Specialists hinzu, um Beruhigungstechniken auszuprobieren.
- Versuchen Sie immer konservative Beruhigungsmethoden, bevor Sie die Behandlung eskalieren. Wenn Standardfesseln erforderlich sind, führen Sie nach der Entfernung eine gründliche Hautuntersuchung durch, um sie auf Blutergüsse zu untersuchen.
- Beruhigung
- Wenn der Patient trotz beruhigender Techniken weiterhin untröstlich bleibt, konsultieren Sie die Anästhesiologie, um Sedierungsempfehlungen und Dosierung zu erhalten. Holen Sie die Zustimmung des Vormunds mit einer Eskalation in der Pflege ein.
2. Bewertung der Wirbelsäule
- Die folgenden Empfehlungen des RS-MRT-Protokolls erfassen Sequenzen für die routinemäßige Erkennung und Bewertung von Wirbelsäulenerkrankungen. Führen Sie diese Sequenzen mit einem 1,5-Tesla- oder 3-T-Scanner6 durch.
- Überprüfen Sie repräsentative Parameter wie Matrixgröße, Sichtfeld (FoV), Wiederholzeit (TR) und Echozeit (TE). Befolgen Sie die Institutionsparameter oder die unten aufgeführten Parameter.
- Stellen Sie das Sichtfeld der gesamten Wirbelsäulenserie auf einzeln oder getrennt ein (Halswirbelsäule – obere Brust, untere Brust – Lendenwirbelsäule / Sakralwirbelsäule). Berechnen Sie Anpassungen basierend auf dem Körperhabitus des Patienten.
- Syrinx-Bewertung
- Wählen Sie mit der NUMARIS/4-Software den Reiter Patient in der oberen linken Ecke. Wählen Sie im Dropdown-Menü die Option Patientenbrowser aus.
- In einem separaten Bildschirm wird eine Liste mit Optionen angezeigt. Wählen Sie in dieser Liste Scheduler aus. Klicken Sie einmal auf den Namen des Patienten, gefolgt von der Schaltfläche Registrieren in der unteren Hälfte des Bildschirms.
- Auf einem separaten Bildschirm werden der Name, das Geburtsdatum, die Größe und das Gewicht des Patienten angezeigt. Überprüfen Sie diese Parameter, um sicherzustellen, dass sie korrekt sind.
- Wählen Sie unter Patientenpositionierung die Option Kopf voran - Rückenlage. Wählen Sie auf demselben Bildschirm unter Studie die Option SYRINX/TETHERED CORD NON-SEDATION EVALUATION PROTOCOL aus.
- Stellen Sie zu Beginn der Bildgebungsstudie sicher, dass die Lokalisiersequenz ausgeführt wird. Diese Sequenz bestimmt die Ausrichtung der Studie. Führen Sie diese Sequenz 2-3 Mal in Spine-Fällen aus.
- Führen Sie als Nächstes die ausgewählten T2-gewichteten Halb-Fourier-Erfassungs-, Single-Shot-Turbo-Spin-Echo- (HASTE), axialen und sagittalen Sequenzen aus.
- Befolgen Sie das hier aufgeführte Bildgebungsprotokoll: Schichtdicke 3,0 mm, FoV 240 mm, TE 82 ms, TR 1500 ms.
- Wiederholen Sie nach der Studie Schritt 2.3.1. Wählen Sie in der separaten Bildschirmanzeige die Option Lokale Datenbank aus.
- Wählen Sie den Namen des Patienten und die abgeschlossene Studie aus. Klicken Sie in der oberen linken Ecke auf Übertragen , gefolgt von Auf PACs übertragen.
- Benachrichtigen Sie das Support-Team, dass die Studie abgeschlossen ist, und bringen Sie den Patienten aus dem MRT-Scannerraum. Sobald der Patient sicher entfernt wurde, vereinen Sie den Patienten wieder mit einem Vormund.
- Andere Erkrankungen der Wirbelsäule
- Bei klinischer Indikation oder Verdacht auf eine Nabelschnurpathologie ist eine T2 Short-Ti Inversion Recovery (STIR)-Sequenz hinzuzufügen. Nehmen Sie diese Sequenz in das obige Protokoll auf, indem Sie Schritt 2.3.1 wiederholen.
- Wählen Sie ______- WO-Sequenz DREHEN . Wählen Sie die Sequenz aus, die für den Teil der Wirbelsäule relevant ist, der abgebildet wird (d. h. C-SPINE WO).
- Wählen Sie aus der Liste der zusätzlichen Sequenzen, die in der rechten Spalte angezeigt werden, die STIR-Sequenz aus. Befolgen Sie diese Protokollparameter: Slick-Dicke 3,0 mm, FoV 280 mm, TE 58,0 ms, TR 4000 ms.
- Bemerkenswert ist, dass STIR das Fettgewebe aufhebt, was bei der Unterscheidung des Gewebes hilft. STIR hat eine bessere Sensitivität für Nabelschnurpathologien als HASTE, was für die Liquor- und Nabelschnurdifferenzierung nützlicher ist.
- Wiederholen Sie die Schritte 2.3.7 bis 2.3.8, um die zusätzlichen Bilder zur Interpretation durch den Radiologen zu übertragen.
3. Bewertung eines Schädel-Hirn-Traumas
- Führen Sie das empfohlene Protokoll mit einem 1,5-T- oder 3-T-Scanner durch. Wählen Sie die Scanner aus der Liste in Tabelle 1 aus.
- Stellen Sie sicher, dass Sequenzen für traumatische Hirnverletzungen (TBI) unter anderem die axiale flüssigkeitsabgeschwächte Inversionswiederherstellung (FLAIR), axiale Gradientenechosequenzen (GRE), axiale diffusionsgewichtete Bildgebung (DWI) – Single-Shot-Turbospin-Echo sowie axiale und koronale HASTE umfassen.
- Beachten Sie, dass es zu unbedeutenden Abweichungen bei TE, TR, Matrixgröße und Sichtfeld kommen kann. Befolgen Sie die institutionellen Bildgebungsprotokolle oder die unten aufgeführten Parameter.
- Zu beachten ist: Die T2 GRE- und T2 HASTE-Sequenzen weisen höchstwahrscheinlich auf eine traumatische Pathologie hin.
- Blutung
- Führen Sie die Schritte 2.3.1 bis 2.3.3 aus, um den Patienten für die Studie auszuwählen. Nachdem Sie die Patientenpositionierung als Kopf zuerst in Rückenlage ausgewählt haben, wählen Sie unter Studie die Option NEURO BRAIN.
- Eine zusätzliche Liste von Protokollen wird ausgefüllt, und wählen Sie aus dieser Liste PEDS TRAUMA aus. Überprüfen Sie diese Liste, um sicherzustellen, dass sie die oben in Schritt 3.2 aufgeführten Sequenzen enthält.
- Bei Verdacht auf Blutungen stellen Sie sicher, dass ein Radiologe die GRE-Bilder interpretiert. Verwenden Sie diese Parameter für die beste GRE-Bildqualität: Schichtdicke 4,0 mm, FoV 230 mm, TE 2,46 ms, TR 240 ms.
HINWEIS: Diese Sequenz zeichnet sich durch eine erhöhte Detektion von extraaxialen Blutungen im Vergleich zur CT-Bildgebung aus. - Wiederholen Sie die Schritte 2.3.7 bis 2.3.8, um die zusätzlichen Bilder zur Interpretation durch den Radiologen zu übertragen.
- Diffuse axonale Verletzung
- Zusätzlich zur GRE-Sequenz fügen Sie der Bewertung für diffuse axonale Verletzungen ein zusätzliches axiales Suszeptibilitätsgewichtetes Bild (SWI) hinzu.
HINWEIS: SWI-Bilder sind in Bezug auf Volumen und Anzahl der erkannten hämorrhagischen Läsionen empfindlicher als GRE. - Wiederholen Sie die Schritte 3.4.1 bis 3.4.2. Verwenden Sie diese Parameter für die beste SWI-Bildqualität: Schichtdicke 3,0 mm, FoV 220 mm, TE 20 ms, TR 27 ms.
- Die SWI-Bildgebung kann im Vergleich zu GRE zu längeren Erfassungszeiten führen und wird daher eher durch Bewegungsartefakte beeinträchtigt. Sehen Sie sich die oben genannten beruhigenden Techniken an, um Bewegungsartefakte zu reduzieren.
- Zusätzlich zur GRE-Sequenz fügen Sie der Bewertung für diffuse axonale Verletzungen ein zusätzliches axiales Suszeptibilitätsgewichtetes Bild (SWI) hinzu.
- Schädelfrakturen
- Bei Verdacht auf Schädelfrakturen haben die oben genannten Sequenzen eine geringe Sensitivität. Fügen Sie dem obigen Protokoll eine MRT-Sequenz aus schwarzem Knochen hinzu.
- Wählen Sie die schwarze Knochensequenz aus, indem Sie zur Registerkarte Patientenbrowser zurückkehren. Wählen Sie auf dieser Registerkarte das Neuro Brain-Protokoll aus.
- Wählen Sie aus der Liste der zusätzlichen Protokolle, die auf der linken Seite angezeigt werden, PEDS Trauma gefolgt von der Black Bone-Sequenz aus.
- Die schwarze Knochensequenz ist eine GRE-Sequenz mit kürzeren TE und TR und einem optimalen Flip-Winkel zur Unterscheidung von Weichgewebe und Knochen. Wählen Sie die folgenden Bildgebungsprotokolle 1,7: TE 4,20 ms, TR 8,60 ms und Schwenkwinkel von 5° auf der Registerkarte Routine des Bildschirms mit den Studieneigenschaften.
- Die Kopf-CT ist der Goldstandard für die Beurteilung von Schädelfrakturen, wie in Abbildung 1 zu sehen ist. Besprechen Sie Risiken und Vorteile mit den Erziehungsberechtigten und bestimmen Sie den am besten geeigneten Weg. Wenn der Patient eine Skelettuntersuchung im Rahmen der SHT-Abklärung abgeschlossen hat, untersuchen Sie die Schädelröntgenaufnahme, bevor Sie mit der Kopf-CT beginnen.
4. Hydrozephalus und Shunt-Bewertung
- Führen Sie das Protokoll auf 1,5 T oder 3 T durch. Überprüfen Sie die Sequenzen mit handelsüblicher Hardware und Software.
- Bewertung des Hydrozephalus
- Führen Sie die Schritte 2.3.1 bis 2.3.3 aus, um den Patienten für die Studie auszuwählen. Nachdem Sie die Patientenpositionierung als Kopf zuerst in Rückenlage ausgewählt haben, wählen Sie unter Studie die Option Neurogehirn aus.
- Eine zusätzliche Liste von Protokollen wird ausgefüllt. Wählen Sie in dieser Liste Rapid Sequence aus.
- Beginnen Sie die Studie mit einer Lokalisierungssequenz namens AAHScout. Stellen Sie sicher, dass diese Lokalisierungssequenz automatisch zu Beginn der Studie beginnt.
- Zur Beurteilung des Hydrozephalus fügen Sie eine TurboFLASH T1-gewichtete Sequenz und eine HASTE T2-gewichtete Sequenz hinzu. Die TurboFLASH-Sequenz ist eine modifizierte GRE-Sequenz mit kürzeren TE-, TR- und Flip-Winkeln.
- Für HASTE T2, das auf einem 1,5 T durchgeführt wird, verwenden Sie die folgenden empfohlenen Parameter8: Wiederholzeit (TR) 744 ms, Echozeit 104 ms, Flip-Winkel 150°, Sichtfeld 230 mm, Matrix 256 × 156, Anzahl der Aufnahmen 1, Schichtdicke 4 mm mit einem Sprung von 1 mm und I-PAT-Faktor von 2.
- Für HASTE T2, das auf einem 3 T durchgeführt wird, verwenden Sie die folgenden empfohlenen Parameter8: 3-Tesla: TR 358 ms, Echozeit 90 ms, Flip-Winkel 150°, Sichtfeld 220 mm, Matrix 256 × 156, Anzahl der Aufnahmen 1, Schichtdicke 4 mm mit einem Sprung von 1 mm und I-PAT-Faktor von 2.
HINWEIS: HASTE T2-Gewichtsbilder bieten die beste Bildqualität für die ventrikuläre Beurteilung. Wenn ein Katheter platziert wird, eignen sich die TurboFLASH T1-gewichteten Bilder besser für die Kathetervisualisierung.
- Verwenden Sie diese Bildgebungsprotokolle für TurboFLASH T1-gewichtete Sequenzen: Schichtdicke 4,0 mm, FoV 230 mm, TE 2,46 ms, TR 240 ms. Wenn Sie die Registerkarte "Prüfung" auf der linken Seite anzeigen, stellen Sie sicher, dass beide Sequenzen in drei Ebenen vorliegen – axial, sagittal und koronal. Die multiplanare Bildgebung bietet im Vergleich zur uniplanaren Bildgebung eine bessere Visualisierung des Katheters.
- Übertragen Sie Bilder mit den Schritten 2.3.7-2.3.8.
- Shunt-Auswertung
- Befolgen Sie das obige Protokoll zur Beurteilung des Hydrozephalus. Wiederholen Sie die Bildgebungssequenz, bis eine klare Visualisierung des Shunt-Katheters erhalten ist.
HINWEIS: Eine Zusammenfassung der empfohlenen Sequenzen finden Sie unten in Tabelle 1. Es sind nur Sequenzen mit hoher Ausbeute enthalten.
- Befolgen Sie das obige Protokoll zur Beurteilung des Hydrozephalus. Wiederholen Sie die Bildgebungssequenz, bis eine klare Visualisierung des Shunt-Katheters erhalten ist.
Ergebnisse
Bewertung der Wirbelsäule
Ryan et al. führten eine prospektive Studie durch, um die Machbarkeit einer schnellen Wirbelsäulen-MRT bei der Beurteilung von Syrinx bei pädiatrischen Patienten zu bestimmen. Patienten mit bekannten oder vermuteten Syrinx- oder Chiari-Fehlbildungen unterzogen sich einer schnellen spinalen MRT (HASTE) und einer standardmäßigen MRT ohne Kontrastmittel. Die Bilder wurden von pädiatrischen Neuroradiologen blind überprüft, die die folgenden Ergebnisse maßen: Vorhandensein oder Fehlen von Syrinx, Syrinxmessung, Klonusposition, zerebelläre Tonsillenektopie und -grad sowie Filumerkennung. Sie identifizierten Syrinx (Sensitivität 87,8 %, Spezifität 94,7 %), wenn sie größer als 2,3 mm war und wenn der Patient älter als 1 Jahr war. Es gab keinen klinisch signifikanten Unterschied zwischen der schnellen MRT der Wirbelsäule und der Standardbildgebung der Wirbelsäule9. Ein Beispiel für eine lumbosakrale Syrinx, die mittels RS-MRT identifiziert wurde, ist in Abbildung 2 zu sehen.
Gewirtz et al. führten eine retrospektive Chart-Review von Patienten durch, die sich einer schnellen MRT der Wirbelsäule unterzogen hatten. Die Scans der Patienten (n = 45) wurden überprüft und mit Röntgenberichten und klinischen Notizen verglichen, wobei 47 Scans in die Analyse einbezogen wurden. Zu den klinischen Indikationen für den Scan gehörten die Bewertung von Syrinx (n = 30) und spinalem Dysraphismus (n = 22). Alle 47 Scans waren interpretierbar und nutzbar (n = 8 moderate Bewegungsartefakte). Nachfolgende Standard-MRT-Nachuntersuchungen (n = 7) wurden innerhalb von 1 Jahr abgeschlossen, und es wurden keine neuen Anomalien festgestellt10.
Bewertung eines Schädel-Hirn-Traumas
Lindberg et al. führten eine prospektive Kohortenstudie durch, in der sie eine RS-MRT bei Kindern <6 Jahren versuchten, die zuvor ein Kopf-CT hatten. Die primären Ergebnisse waren Machbarkeit und Genauigkeit. Die Machbarkeit wurde anhand der RS-MRT-Abschlussrate und der Bildgebungszeit gemessen. Die Genauigkeit wurde anhand der CT gemessen und anhand der Fähigkeit des RS-MRT bewertet, Schädelfrakturen, intrakranielle Blutungen und Parenchymverletzungen zu identifizieren. Insgesamt wurden 223 RS-MRTs mit einer medianen Bildgebungszeit von 365 s durchgeführt. Von den 111 Patienten, die im CT mit einem SHT identifiziert wurden, wurden 103 im RS-MRT nachgewiesen (Sensitivität 92,8 %, 95 % Konfidenzintervall 86,3-96,3). Die RS-MRT konnte 6 isolierte Schädelfrakturen und 2 Subarachnoidalblutungen nicht erkennen. Diese Ergebnisse kamen zu dem Schluss, dass die RS-MRT im Vergleich zur CT bei klinisch stabilen Patienten durchführbar und genau ist5.
Kessler et al. führten eine systematische Überprüfung des Einsatzes von RS-MRT im Rahmen von pädiatrischen Kopftraumata durch. Insgesamt wurden 13 Artikel identifiziert und überprüft. Zusätzlich zu dem oben aufgeführten Lindberg-Artikel überprüften sie Kralik et al., Missios et al. und Sheridan et al., die eine Kombination aus retrospektiven und prospektiven Studien zur Multisequenz-MRT darstellten. Diese vier Studien kamen zu dem Schluss, dass die RS-MRT ohne gleichzeitige Bildgebungsverfahren eingesetzt werden kann. Zusätzliche Studien, die RS-MRT mit triplanarer T2-gewichteter Bildgebung allein verwendeten, wurden überprüft und mit gleichzeitiger HCT oder Standard-Hirn-MRT verglichen. Die Sensitivität und Spezifität der RS-MRT betrug 100 % bzw. 97 % für die Detektion von IPH, 86 % und 96 % für extraaxiale Blutungen, 10 % und 100 % für SAB, 50 % und 100 % für IVH bzw. 47 % bzw. 97 % für Schädelfrakturen. Darüber hinaus diskutierten Ryan et al. die verminderte Sensitivität der RS-MRT gegenüber Schädelfrakturen und stellten fest, dass nur 11 der 41 Frakturen entdeckt wurden. Die Artikel, die die Verwendung der T2-Sequenz untersuchten, kamen nur zu dem Schluss, dass bei allen Pathologien die Empfindlichkeit gegenüber der SHT-Pathologie erhöht war, wenn sie gleichzeitig mit HCT angewendet wurde. Um die schlechte Erkennung von Schädelfrakturen durch die RS-MRT zu beheben, wurde ein Artikel von Dremmen et al. überprüft, der die neuartige Sequenz des schwarzen Knochens in die T1-gewichtete Bildgebung einbezog und feststellte, dass die RS-MRT eine Sensitivität und Spezifität von 66,7 % für detektierte Schädelfrakturen aufwies. Von diesen Schädelfrakturen gab es 2 falsch negative und 2 falsch positive Ergebnisse. Später wurde festgestellt, dass es sich bei den falsch positiven Ergebnissen um Nähte handelte, und die Patientenpopulation, die am stärksten von diesen Befunden betroffen war, waren Kinder unter 2 Jahren. Schließlich wurde ein Konglomerat von Artikeln überprüft, bei dem die RS-MRT allein mit übereinstimmenden Kohorten verglichen wurde, die eine Standardbildgebung (HCT/Standard-Hirn-MRT) erhielten. Cohen et al. fanden heraus, dass in der HCT-Gruppe mehr röntgenologische Anomalien gefunden wurden, und diese Patienten wurden im Durchschnitt auf höheren Versorgungsstufen triagiert. Aus dieser systematischen Übersichtsarbeit schlossen Kessler et al., dass die RS-MRT im Vergleich zu HCT und Standard-MRT eine vielversprechende Option ist, aber möglicherweise weniger empfindlich auf traumatische Pathologie reagiert und dass geeignete Bildgebungsmodalitäten im klinischen und institutionellen Kontext ausgewählt werden sollten1.
Ryan et al. untersuchten die Fähigkeit von RS-MRT-T2-Sequenzen, intrakranielle Blutungen zu erkennen. Patienten, die sich mit akuten intrakraniellen Blutungen im CT im Kinderkrankenhaus vorstellten, erhielten 48 Stunden später eine Nachuntersuchung der RS-MRT, und die beiden bildgebenden Verfahren wurden verglichen. Die RS-MRT hatte eine bescheidene Empfindlichkeit zur Erkennung von subduralen und epiduralen Blutungen in Abwesenheit einer vorherigen CT; Die Sensitivität reichte von 61 % bis 74 %, stieg aber mit der Überprüfung der vorherigen CT auf 80 % bis 86 % an. Die Hinzufügung von GRE-Sequenzen zu den Standard-T2-Sequenzen erhöhte die Sensitivität bei der Erkennung von Subarachnoidalblutungen von 10 % bis 25 % auf 71 % bis 93 %. Ryan et al. schlossen ein, dass die RS-MRT mit GRE am sensitivsten für die Erkennung von intrakraniellen Blutungen ist, wenn eine vorherige CT verfügbar ist, und nicht ausreicht, um die CT in der Erstbewertung zu ersetzen6. In Abbildung 3 ist eine T2-Haste aus der RS-MRT dargestellt, die eine rechte extraaxiale Blutung entlang der rechten zerebralen Konvexität zeigt.
Hydrozephalus und Shunt-Evaluierung
Eine retrospektive Chart-Review, die von O'Neill et al. durchgeführt wurde, umfasste Patienten, die sich einer RS-MRT unterzogen hatten, und verglich diese mit einer früheren HCT. Das Durchschnittsalter betrug 1,3 Jahre. Die Patienten wurden durchschnittlich 2,38 RS-MRT und 10,1 HCTs unterzogen. Alle RS-MRTs wurden von einem Radiologen und einem verblindeten Neurochirurgen überprüft, und die Bildqualität und die Kathetervisualisierung wurden bewertet. Sekundäre Endpunkte waren das Ausmaß des Bewegungsartefakts und die Ventrikelgröße. Der Radiologe bewertete 51,2 % der RS-MRTs mit ausgezeichneter Bildqualität, verglichen mit 76,5 % des Neurochirurgen. Darüber hinaus gab es Unterschiede in der Kathetervisualisierung durch Radiologen (24,4 %) im Vergleich zu Neurochirurgen (42,9 %), und die Visualisierung war bei kleinen Ventrikeln am problematischsten. Es wurde der Schluss gezogen, dass die axiale RS-MRT eine gute Visualisierung der ventrikulären Anatomie mit dem Risiko eines möglichen Klappenversagens bietet11. Ein Beispiel dafür ist in Abbildung 4 zu sehen, die eine sagittale Ansicht eines Shunt-Katheters (Abbildung 4A) und eine axiale Ansicht der Ventrikulomegalie (Abbildung 4B) zeigt.
Yue et al. führten eine retrospektive Diagrammüberprüfung an zwei Standorten durch, um die RS-MRT mit der CT ohne Kontrastmittel bei der Bewertung der Shunt-Fehlfunktion von pädiatrischen Patienten zu vergleichen, die sich in der Notaufnahme vorstellten. Die Shunt-Fehlfunktion wurde als notwendige neurochirurgische Shunt-Revision innerhalb von 30 Tagen nach der ersten Bildgebung definiert. Für die Analyse wurden 997 Scans verwendet (RS-MRT= 724, CT=273). Es gab insgesamt 235 Shunt-Revisionen (RS-MRT= 188, CT= 47). Die Sensitivität zur Erkennung von Shunt-Fehlfunktionen in der RS-MRT-Gruppe betrug 58,5 % (95 % KI 51,1 %-65,6 %) und die Spezifität 93,3 % (95 % KI 90,8 %-95,3 %). In der CT-Gruppe betrug die Sensitivität zur Erkennung von Shunt-Fehlfunktionen 53,2 % (95 % KI 38,1 %-67,9 %) und die Spezifität 95,6 % (95 % KI 92 %-97,9 %). Es zeigte sich, dass es keinen statistisch signifikanten Unterschied zwischen Sensitivität (p=0,51) oder Spezifität (p=0,23)12 gab.
Boyle et al. führten eine monozentrische retrospektive Überprüfung von pädiatrischen Patienten durch, die sich mit Bedenken hinsichtlich einer Fehlfunktion des Shunts in der Kindernotaufnahme in Boston vorstellten, um die diagnostische Genauigkeit zwischen schneller kranialer MRT und CT zur Diagnose einer ventrikulären Shunt-Fehlfunktion zu bestimmen. Eine Shunt-Fehlfunktion wurde definiert als die Notwendigkeit eines chirurgischen Eingriffs aufgrund mechanischer Veränderungen der Shunt-Strömung innerhalb von 72 Stunden nach der ersten Beurteilung der Notaufnahme. Als primäre Analyse wurde der Nichtunterlegenheitstest der Genauigkeit von Rapid Cranial to CT zur Diagnose einer Shunt-Fehlfunktion mit einer Nichtunterlegenheitsmarge von 10 % verwendet. Insgesamt wurden 698 Besuche in der Notaufnahme in die Analyse einbezogen (zwischen 286 Patienten), von denen die Patienten schnelle kraniale MRT-Scans (n = 362) und CT-Scans (n = 336) erhielten. Besuche in der Notaufnahme (n = 140) führten zu einer Shunt-Revision. Die Genauigkeit der RS-MRT war ähnlich wie die von CT-Scans zur Diagnose einer ventrikulären Shunt-Fehlfunktion (81,8 % MRT vs. 82,4 % CT), mit einer Zunahme der RS-MRT-Nutzung im Studienzeitraum. Die neurochirurgische Betreuung und die Neuroimaging-Modalität waren positiv korreliert (χ2 = 93,9, P < 0,001)13.
Boyle und Nigrovic überprüften die Literatur, um die verschiedenen Neuroimaging-Modalitäten zu vergleichen, die zur Diagnose von Shunt-Fehlfunktionen bei pädiatrischen Patienten im Notfall verwendet werden. Eine Überprüfung der Literatur kommt zu dem Schluss, dass die schnelle kraniale MRT eine alternative, nicht unterlegene Modalität im Vergleich zur CT bei der Diagnose einer Shunt-Revision bei Kindern ist14. Tabelle 2 zeigt eine Zusammenfassung der repräsentativen Ergebnisse und ihrer Schlussfolgerungen 1,5,6,9,10,11,12,13,14.

Abbildung 1: Kopf-CT zur Beurteilung von Schädelfrakturen. Dieses Bild zeigt das Goldstandard-Kopf-CT. Zu sehen ist eine 0,40 cm lange linke Parietalfraktur. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
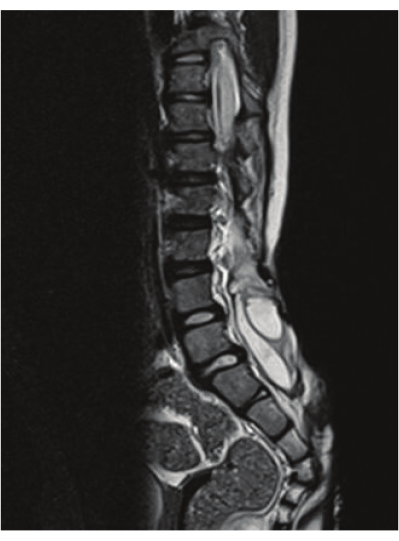
Abbildung 2: T2-Bildgebung der Wirbelsäule mit Syrinx. Das Bild zeigt eine lumbosakrale Syrinx, die mittels RS-MRT identifiziert wurde. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.

Abbildung 3: SHT-Befunde aus der RS-MRT. Das Bild ist ein T2 Haste aus dem RS-MRT, das eine rechte extraaxiale Blutung entlang der rechten zerebralen Konvexität zeigt. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.

Abbildung 4: RS-MRT T2 HASTE für die Shunt-Bewertung und Ventrikulomegalie. (A) Eine T2 HASTE-Sequenz, die eine sagittale Ansicht eines Shunt-Katheters zeigt. (B) Ein axiales T2 HASTE-Bild, das die Ventrikulomegalie zeigt. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
Tabelle 1: Zusammenfassung der RS-MRT-Sequenzen für die ZNS-Pathologie. Die Tabelle enthält eine Zusammenfassung der empfohlenen MRT-Sequenzen aus den oben genannten kombinierten Protokollen. BB= schwarzer Knochen Bitte klicken Sie hier, um diese Tabelle herunterzuladen.
Tabelle 2: Zusammenfassung der repräsentativen Ergebnisse. Die Tabelle enthält eine Zusammenfassung der repräsentativen Ergebnisse, die den Studientyp, vergleichende Sequenzen, Sensitivität und Spezifität sowie Schlussfolgerungen zeigen. Bitte klicken Sie hier, um diese Tabelle herunterzuladen.
Diskussion
Die RS-MRT bietet ein alternatives bildgebendes Diagnosewerkzeug bei pädiatrischen Patienten. Die RS-MRT verwendet T2-gewichtete Sequenzen, um Schädel- und Wirbelsäulenpathologien zu visualisieren, mit schnelleren Scanzeiten als herkömmliche Neuroimaging-Verfahren.
Durch eine Literaturrecherche und Beobachtung haben wir ein Protokoll für den Einsatz von RS-MRT entwickelt. Wir fanden heraus, dass die Sequenzen, die für die Diagnose von Wirbelsäulenpathologien am relevantesten waren, T2 HASTE und STIR waren. Darüber hinaus identifizierten T2 GRE und HASTE am ehesten eine traumatische Pathologie. Schließlich lieferte T2 HASTE die beste Bildqualität für die ventrikuläre Beurteilung bei Hydrozephalus, während TurboFLASH T1-gewichtete Bilder besser für die Kathetervisualisierung geeignet sind. Die T2-HASTE-Sequenz war entscheidend für die Diagnose aller oben diskutierten Pathologien. Reduzierte Exposition gegenüber ionisierender Strahlung und Sedierung sind signifikante Vorteile der RS-MRT, aber aktivere Patienten benötigen möglicherweise eine Sedierung, wodurch einige dieser Vorteile reduziert werden. In diesem Protokoll besprechen wir verschiedene beruhigende Techniken zur Reduzierung von Bewegungsartefakten bei aktiven Patienten. Darüber hinaus verglichen wir die Verwendung der RS-MRT mit traditionellen bildgebenden Verfahren und stellten fest, dass die RS-MRT bei der Diagnose von Shunt-Fehlfunktionen, Syrinx und extraaxialen Blutungen mit herkömmlichen bildgebenden Verfahren vergleichbar war. Obwohl vergleichbar, behindern klinische und logistische Einschränkungen die Implementierung der RS-MRT, die wir im Folgenden skizzieren.
Die meisten Recherchen in diesem Sektor werden durch retrospektive Chart-Reviews durchgeführt. Retrospektive Diagrammüberprüfungen sind anfällig für Verzerrungen, einschließlich Erinnerung, Fehlklassifizierung und Stichprobenverzerrung. Da die Daten durch retrospektive Diagrammüberprüfung gewonnen wurden, hing die Bewertung der Ergebnisse von der Dokumentation durch die Anbieter, den Interpretationen der Bildgebung und der klinischen Meinung des Gutachters ab. Obwohl Anstrengungen unternommen werden, um diese Verzerrung zu reduzieren, sind die Ergebnisse retrospektiver Diagrammüberprüfungen spezifisch für die untersuchte Population und möglicherweise nicht auf klinisch angetroffene Patienten verallgemeinerbar.
O'Neill et al. diskutierten die Kosten als potenzielles Hindernis für die klinische Implementierung der RS-MRT. Sie diskutierten, dass die technischen und professionellen Gebühren für RS-MRT 1800 US-Dollar bzw. 170 US-Dollar und die für ein Kopf-CT 1200 US-Dollar bzw. 123 US-Dollar betrugen, und kamen zu dem Schluss, dass RS-MRT pro Bildgebungssitzung 647 US-Dollar teurer war9. Während die Kosten je nach Institution variieren können, können die erhöhten Kosten der RS-MRT den Einsatz in Einrichtungen mit Ressourcen unverhältnismäßig begünstigen, was die Ungleichheiten im Gesundheitswesen weiter vergrößert.
Im obigen Absatz wird darauf hingewiesen, dass RS-MRT höhere Honorare hat. Dies ist sekundär zu der erhöhten Ausbildung, die für die Durchführung von RS-MRTs erforderlich ist, insbesondere in der pädiatrischen Bevölkerung. Angesichts der jüngsten Personalkrisen sind Krankenhäuser möglicherweise nicht in der Lage, Personal angemessen zu besetzen und Personen für die Verabreichung von RS-MRT zu schulen. Darüber hinaus gibt es kein standardisiertes Protokoll für die RS-MRT, was ein zusätzliches Hindernis für die Ausbildung neuer oder unerfahrener Strahlentechniker darstellt.
Yue et al. diskutieren die verlängerten Erfassungszeiten für die RS-MRT und stellen fest, dass die geschätzte Bildgebungszeit für die kontrastlose Gehirn-CT 5-10 s beträgt, verglichen mit der geschätzten Bildgebungszeit von 3-5 Minuten für die RS-MRT. Die RS-MRT-Untersuchungszeit wird auf 45 s pro Ebene geschätzt, wobei axiale, sagittale und koronale Bildgebungsebenenverwendet werden 13. Während die Erfassungszeiten variieren und die Verzögerungen multifaktoriell sein können, können die verlängerten Erfassungszeiten ein Risiko für hämodynamisch instabile Patienten darstellen.
Eine bekannte Folge von RS-MRTs sind Bewegungsartefakte, die zu einer schlechten Bildqualität führen, die zu einer nicht schlüssigen Interpretation führt. Schlechte Bildqualität infolge von Bewegungsartefakten kann eine Nachuntersuchung des CT oder MRT erforderlich machen. Dies kann die diagnostische Abklärung verlängern und zu einer erhöhten Strahlen- und Sedierungsbelastung bei pädiatrischen Patienten führen, was die vermuteten Vorteile der RS-MRT zunichte macht. Integrated Parallel Acquisition Techniques (iPAT) und andere kompensatorische Technologien werden entwickelt, um Bewegungsartefakte und bildgebende Visualisierungen zu verbessern, aber dies kann immer noch als Einschränkung des klinischen Einsatzes angesehen werden.
Speziell für Traumata kann die RS-MRT strukturelle und migrationale Anomalien übersehen, und obwohl sie klinisch nicht signifikant ist, kann sie für die Traumaaufklärung und die Bestimmung der Chronizität notwendig sein. Darüber hinaus weist die RS-MRT eine geringe Sensitivität und Spezifität für die Erkennung von Schädelfrakturen auf. Die Sequenz des schwarzen Knochens wurde der RS-MRT hinzugefügt, um die Sensitivität zu erhöhen, aber im Vergleich zu HCT weist der schwarze Knochen bemerkenswerte falsch negative und falsch positive Ergebnisseauf 1,7. Diese Ungenauigkeiten können die klinische Bewertung der Anbieter verzerren.
Wir stellen ein Protokoll für die Verwendung von RS-MRT für die Bewertung von Wirbelsäule, SHT und Hydrozephalus vor, das durch Literaturrecherche und Beobachtung entwickelt wurde und zu dem Schluss kommt, dass T2 HASTE für alle Pathologien am sensitivsten ist. Obwohl die RS-MRT bei pädiatrischen Patienten den zusätzlichen Vorteil einer reduzierten Strahlenbelastung und einer reduzierten Sedierung bietet, gibt es praktische Einschränkungen und Hindernisse für die vollständige Umstellung der RS-MRT im klinischen Umfeld.
Offenlegungen
Die Autoren machen keine Angaben.
Danksagungen
Es gab keine Finanzierung für diese Überprüfung.
Materialien
| Name | Company | Catalog Number | Comments |
| Alarm bell | Siemens | https://www.siemens.com/global/en/products/buildings/fire-safety/evacuation/notification-ul.html | |
| Brain and spine coils | Siemens | https://www.siemens-healthineers.com/magnetic-resonance-imaging | |
| Consent form to be filled out by parents or guardian | Local Health System | N/A | |
| Ear plugs | 3M Classic Ear Plugs | https://www.3m.com/3M/en_US/p/?Ntt=classic+ear+plugs | |
| Ferroguard Metal Detector | Metrasens | https://www.metrasens.com/solution/ferroguard-assure/ | |
| Immobilization restraints | Siemens | https://www.siemens-healthineers.com/magnetic-resonance-imaging | |
| Landmarkers, laser markers, or touch sensors | Siemens | https://www.siemens-healthineers.com/magnetic-resonance-imaging | |
| MR power cut-off | Siemens | https://www.siemens-healthineers.com/magnetic-resonance-imaging | |
| MR quench button | Siemens | https://www.siemens-healthineers.com/magnetic-resonance-imaging | |
| MRI scanner | Magnetom Avanto | https://www.siemens-healthineers.com/en-us/magnetic-resonance-imaging/0-35-to-1-5t-mri-scanner/magnetom-avanto | Other brands: Discovery 750, HDXT Signa scanners, GE Healthcare, , Aera and Skyra, Siemens, Erlangen, and Germany |
| Radiologic technologist | Local Health System | N/A | |
| Radiologist | Local Health System | N/A | |
| Standard MRI hardware and software | NUMARIS | Version 4 | |
| Support pads and pillows | Medline | www.medline.com | Alternative: Quality electrodynamics |
Referenzen
- Kessler, B. A., et al. Rapid-sequence MRI for evaluation of pediatric traumatic brain injury: A systematic review. Journal of Neurosurgery Pediatrics. 28 (3), 278-286 (2021).
- Flick, R. P., et al. Cognitive and behavioral outcomes after early exposure to anesthesia and surgery. Pediatrics. 128 (5), e1053-e1061 (2011).
- Abed, M., Sandean, D. P. Magnetic Resonance Imaging Patient Positioning. StatPearls Publishing. , (2022).
- Baker, M. A., MacKay, S. Please be upstanding - A narrative review of evidence comparing upright to supine lumbar spine MRI. Radiography (Lond). 27 (2), 721-726 (2021).
- Lindberg, D. M., et al. Feasibility and accuracy of fast MRI versus CT for traumatic brain injury in young children. Pediatrics. 144 (4), 20190419 (2019).
- Ryan, M. E., Jaju, A., Ciolino, J. D., Alden, T. Rapid MRI evaluation of acute intracranial hemorrhage in pediatric head trauma. Neuroradiology. 58 (8), 793-799 (2016).
- Dremmen, M. H. G., et al. Does the addition of a "Black Bone" sequence to a fast multisequence trauma MR protocol allow MRI to replace CT after traumatic brain injury in children. American Journal of Neuroradiology. 38 (11), 2187-2192 (2017).
- Ashley, W. W., McKinstry, R. C., Leonard, J. R., Smyth, M. D., Lee, B. C., Park, T. S. Use of rapid-sequence magnetic resonance imaging for evaluation of hydrocephalus in children. Journal of Neurosurgery. 103, 124-130 (2005).
- Ryan, M. E., Jaju, A., Rychlik, K., Pachon, J., Bowman, R. Feasibility of rapid spine magnetic resonance evaluation for spinal cord syrinx in the pediatric population. Neuroradiology. 64 (9), 1879-1885 (2022).
- Gewirtz, J. I., et al. Use of fast-sequence spine MRI in pediatric patients. Journal of Neurosurgery Pediatrics. 26 (6), 676-681 (2020).
- O'Neill, B. R., et al. Rapid sequence magnetic resonance imaging in the assessment of children with hydrocephalus. World Neurosurgery. 80 (6), e307-e312 (2013).
- Yue, E. L., et al. Test characteristics of quick brain MRI for shunt evaluation in children: an alternative modality to avoid radiation. Journal of Neurosurgery Pediatrics. 15 (4), 420-426 (2015).
- Boyle, T. P., et al. Comparison of rapid cranial MRI to CT for ventricular shunt malfunction. Pediatrics. 134 (1), e47-e54 (2014).
- Boyle, T. P., Nigrovic, L. E. Radiographic evaluation of pediatric cerebrospinal fluid shunt malfunction in the emergency setting. Pediatric Emergency Care. 31 (6), 435-440 (2015).
Nachdrucke und Genehmigungen
Genehmigung beantragen, um den Text oder die Abbildungen dieses JoVE-Artikels zu verwenden
Genehmigung beantragenWeitere Artikel entdecken
This article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Alle Rechte vorbehalten